Трубное бесплодие — это вариант женского бесплодия, вызванного функциональной или органической непроходимостью маточных труб. Специфических симптомов нет. Как и другие формы бесплодия, проявляется невозможностью забеременеть при регулярном половом акте в течение 6-12 месяцев. При постановке диагноза используются гистеросальпингография, ультразвуковая гистеросальпингоскопия, лапароскопия, лабораторные исследования для выявления заболеваний, передающихся половым путем. Лечение трубно-перитонеального бесплодия включает медикаменты и физиотерапию, гидротубацию, катетерную реканализацию, реконструктивную пластическую хирургию, экстракорпоральное оплодотворение.
Содержание
- 1 Общие сведения
- 2 Причины трубного бесплодия
- 3 Патогенез
- 4 Классификация
- 5 Симптомы трубного бесплодия
- 6 Осложнения
- 7 Диагностика
- 8 Лечение трубного бесплодия
- 9 Прогноз и профилактика
- 10 Трубно-перитонеальный фактор
- 11 Причины трубно-перитонеального бесплодия
- 12 Диагностика ТПБ
- 13 Лечение трубно-перитонеального бесплодия
- 14 Трубный фактор бесплодия
Общие сведения
Трубное (трубно-перитонеальное) бесплодие или ТБП выявляется у 35-60% пациенток, жалующихся на отсутствие беременности. При этом анатомическое повреждение или нарушение функции трубок наблюдается в 35-40%, спаек — в 9-34% случаев. Поскольку эти патологические варианты часто сочетаются друг с другом, имеют схожие этиологические факторы и патогенетические механизмы, специалисты в области гинекологии объединили эти два фактора бесплодия в один общий термин. Более чем в половине случаев трубное бесплодие является относительным и поддается коррекции во время лечения. Травма головы может быть первичной или вторичной, возникающей у уже беременных женщин.

Причины трубного бесплодия
Функциональные расстройства и органические изменения органов малого таза приводят к нарушению проходимости маточных труб. Функциональные нарушения проявляются снижением или повышением тонуса гладкомышечных волокон стенки трубки, нарушением координации их сокращений, нарушением подвижности ресничек эпителиального слоя, недостаточным выделением слизи без видимых анатомо-морфологических изменений. Их основные причины:
- Гормональный дисбаланс. Обычно функциональная непроходимость маточных труб возникает на фоне пониженного синтеза женских гормонов и повышенного уровня мужских половых гормонов.
- Высокая активность медиаторов воспаления. Функциональные нарушения — это один из местных эффектов простагландинов, интерлейкинов, эйкозаноидов и других физиологически активных соединений, которые интенсивно синтезируются при хронических воспалительных процессах в малом тазу.
- Изменения в симпатико-надпочечниковой системе. Подобные отклонения характерны для хронического стресса, в том числе при постоянном чувстве бесплодия.
Органическая непроходимость маточных труб возникает при наличии физических препятствий движению яйцеклетки — окклюзии, спаек, сдавливания от объемных новообразований и т.д. Причины таких анатомических изменений:
- Воспалительные заболевания. Спайки, синехии, спайки, жидкость в трубках выявляются как при неспецифическом воспалении, так и (чаще всего) на фоне инфекций, передающихся половым путем.
- Хирургические вмешательства. Спайки в малом тазу развиваются после абдоминальных операций на кишечнике, матке и ее придатках.
- Инвазивные процедуры. Провоцирующими факторами трубно-перитонеального бесплодия могут стать аборт, диагностическое выскабливание, гидротубация, гидросальпингография, кимопертубация и т.д.
- Травматическая травма. Проникающая травма брюшной полости и тяжелые роды приводят к анатомической непроходимости маточных труб.
- Перевязка маточных труб. Добровольная хирургическая стерилизация женщины на самом деле является формой трубного бесплодия.
- Объемные процессы в малом тазу. Трубки могут сдавливать большие опухоли яичников, субсерозные миомы и другие новообразования.
- Наружный генитальный эндометриоз. Тяжелые формы заболевания осложняются снижением проходимости маточных труб.
Патогенез
Ключевым звеном патогенеза бесплодия под действием трубочно-перитонеальных факторов является нарушение продвижения зрелой яйцеклетки или неоплодотворенного эмбриона в полость матки. Совершенно непроходимая трубка становится преградой, не позволяющей спермой оплодотворять зрелую яйцеклетку. При функциональном нарушении сократительной активности стенки и частичной органической непроходимости движение яйца по маточной трубе замедляется. В результате либо он вообще не оплодотворяется, либо эмбрион имплантируется в трубку и возникает внематочная трубная беременность.
Классификация
Клиническая классификация трубного бесплодия проводится с учетом локализации патологического процесса, наличия или отсутствия анатомических изменений. Специалисты в области гинекологии и репродуктивной медицины различают:
- Истинно трубное бесплодие. Женщина не может забеременеть из-за функциональных или органических нарушений в маточных трубах. В этом случае обструкция может быть проксимальной при непроходимости маточной части или перешейка трубы и дистальной при снижении захвата яйцеклеток во время овуляции.
- Перитонеальное бесплодие. Яйцо не может попасть в воронку трубки из-за воспалительных или других процессов в органах малого таза. Часто перитонеальное бесплодие сопровождается морфологическими или функциональными изменениями труб.
Симптомы трубного бесплодия
Специфических симптомов, характерных для этого варианта репродуктивной дисфункции, нет. Как и при других формах бесплодия, пациентка отмечает отсутствие беременности в течение 6-12 месяцев, хотя ведет регулярную половую жизнь и не защищена. Болевой синдром не выражен или отличается невысокой интенсивностью — периодически беспокоят боли внизу живота и (реже) в пояснице, возникающие или усиливающиеся во время менструации и полового акта. Менструальная функция в целом сохранена. Некоторые женщины сообщают о сильном кровотечении во время менструации.
Осложнения
Самым грозным осложнением трубного бесплодия, возникшего на фоне функциональной или частичной органической непроходимости маточных труб, является внематочная беременность. Оплодотворенная яйцеклетка, если невозможно попасть в матку, способна имплантироваться в стенку трубки, ткань яичника или органы брюшной полости. Самопроизвольное прерывание внематочной беременности сопровождается массивным кровотечением, сильной болью, критическим падением артериального давления и другими недугами, представляющими серьезную угрозу для жизни женщины.
Диагностика
При выявлении трубного бесплодия важно учитывать информацию из анамнеза о прошлом цервиците, эндометрите, сальпингите, аднексите, травмах живота, операциях на кишечнике и тазовых органах, выкидышах, осложненных родах, инвазивных диагностических и терапевтических процедурах. План расследования включает такие методы, как:
- Посещение гинеколога. Бимануальное исследование может выявить слегка увеличенные, твердые и болезненные придатки. Иногда ограничивается подвижность матки, изменяется ее положение, укорачиваются своды влагалища.
- Гистеросальпингография. Напротив, определяются изменения формы (локальное сужение, расширение) и проходимости трубок, вплоть до полного нарушения, при котором контрастное вещество не попадает в брюшную полость.
- Ультразвуковая гистеросальпингоскопия (EchoGSS, UZGSS). Обнаруживает непроходимость маточных труб и признаки спаек в малом тазу.
- Фертилоскопия и лапароскопия с хромопертубацией. Визуально выявляет спайки, очаги эндометриоза, обеспечивает объективную оценку проходимости маточных труб, проверяя поступление красителя в брюшную полость, введенного в цервикальный канал.
- Трансцервикальная фаллопоскопия. Эндоскопическое исследование эпителия и просвета трубок позволяет наиболее точно оценить их состояние.
- Кимопертубация. Двигательная активность придатков при попадании в них углекислого газа или воздуха нарушается.
- Лабораторная диагностика венерических заболеваний. Поскольку в некоторых случаях причиной трубно-перитонеального бесплодия являются инфекционные процессы, в целях этиотропного лечения важно выявить возбудителя и оценить его чувствительность к антибактериальным препаратам.
Трубно-перитонеальное бесплодие необходимо дифференцировать от бесплодия, вызванного дисфункцией яичников, патологией полости матки, действием цервикального фактора и причинами, вызванными мужем пациентки. К дифференциальной диагностике привлекаются репродуктолог и гинеколог-эндокринолог.
Лечение трубного бесплодия
Для устранения причин, вызвавших нарушение проходимости труб, используются консервативные и хирургические методы лечения. Медикаментозная терапия включает:
- Антибактериальные препараты. Этиопатогенетическое лечение направлено на устранение возбудителя ИППП, вызвавшего воспалительный процесс.
- Иммунотерапия. Позволяет корректировать иммунологические нарушения, приводящие к затяжному и хроническому течению сальпингита и аднексита.
- Абсорбирующая терапия. Местное и общее назначение ферментных препаратов, биостимуляторов, глюкокортикостероидов показано для рассасывания спаек и синехий, возникших после инфекционного и асептического воспаления.
- Гормональная терапия. Применяется при недугах, развившихся на фоне дисбаланса женской гормональной сферы.
- Седативные средства. Эффективен для коррекции функциональных нарушений.
В комплексном лечении трубно-перитонеального бесплодия широко используются физиотерапевтические методы: электрофорез, трансвагинальный фонофорез, электростимуляция маточных труб и матки, гинекологические орошения, грязевые аппликации, КВЧ-терапия, вибрационный и гинекологический массаж. Для восстановления сниженной проходимости трубок также используются малоинвазивные вмешательства: транскатетерная реканализация, гидротубация, пертубация.
Более эффективный способ решить проблему трубного бесплодия — это хирургические подходы. Хирургическое лечение показано пациентам до 35 лет с бесплодием до 10 лет при отсутствии острого и подострого воспаления, туберкулезного поражения половых органов, тяжелого эндометриоза и спаек. Для восстановления проходимости маточных труб используются такие реконструктивно-пластические лапароскопические вмешательства, как:
- Сальпинголиз. Во время операции трубка освобождается от окружающих спаек.
- Сальпингостомия. При массивных спайках и спайках в области воронки эффективно образование новой лунки.
- Фимбриолиз и фимбриопластика. Операция направлена на освобождение фимбрий маточной трубы от спаек или пластикацию ее воронки.
- Сальпинго-сальпингоанастомоз. После иссечения пораженного участка оставшиеся части трубки соединяют между собой.
- Пересадка трубы. В случае непроходимости интерстициального участка трубы рекомендуется переместить его в другую часть матки.
Часто такие вмешательства дополняются послеоперационным курсом гидротубации. Помимо пластической хирургии, при лапароскопии можно коагулировать и разделить спайки, удалить сопутствующие новообразования, мешающие зачатию и вынашиванию беременности, — ретенционные кисты яичников, интрамуральные и субсерозные миомы матки, очаги эндометриоза. При наличии противопоказаний и неэффективности хирургического лечения экстракорпоральное оплодотворение рекомендуется пациентам с трубным бесплодием.
Прогноз и профилактика
Прогноз травмы головы зависит от типа нарушений и их степени тяжести. После реконструктивно-пластических операций беременность наступает в 20-50% случаев, при этом наибольшее количество зачатий наблюдается в первый год после операции, впоследствии вероятность вынашивания беременности значительно снижается. При использовании экстракорпорального оплодотворения эффективность составляет от 35 до 40%. Основными методами профилактики трубного бесплодия являются своевременное выявление и лечение воспалительных процессов, эндокринных нарушений, полная реабилитация после операций на органах малого таза, адекватное акушерство, отказ от аборта и необоснованные инвазивные диагностические и лечебные процедуры.
Трубно-перитонеальный фактор

21 декабря 2018 г
Фактор перитонеальных маточных труб является причиной бесплодия у каждой третьей женщины. Если вы столкнулись с этой проблемой, запишитесь на прием в клинику репродуктивной медицины «Скандинавия АВА-ПЕТЕР» и получите доступ к самым эффективным методам лечения уже сегодня.
Чтобы понять генезис трубного бесплодия, давайте вспомним, как устроена женская репродуктивная система. Матка связана с яичниками маточными трубами. Во время овуляции зрелая яйцеклетка покидает яичник и по трубке спускается в матку, где ожидает оплодотворения. Это происходит не только под действием силы тяжести — полость трубки выстлана мышечной тканью, которая сокращается, позволяя яйцу двигаться.
Выделяют две группы причин трубного бесплодия:
- нарушаются функции мышечной ткани маточной трубы (гипотония, гипертонус, дистрофия);
- нарушение проходимости из-за появления спаек, воспалительных процессов и других патологий.
Причины трубно-перитонеального бесплодия
Спайки — это образования соединительной ткани, которые «прилипают» к соседним органам. Это одна из защитных реакций на воспаление в результате травм, инфекций и других причин. Организм вырабатывает соединительную ткань, чтобы остановить воспаление. Но болезни проходят, а спайки остаются, нарушая работу репродуктивной системы. Перед планированием зачатия необходимо проверить наличие спаек, если вы перенесли:
- генитальные инфекции — хламидиоз, кандидоз, генитальный герпес и другие;
- абдоминальная хирургия (включая кесарево сечение);
- хирургическое вмешательство в репродуктивной системе;
- осложнения во время родов;
- аборт.
избыточный вес, несбалансированное питание и малоподвижный образ жизни также способствуют образованию спаек в области таза. Когда они появляются в маточных трубах, возникает трубное бесплодие. При наличии спаек, мешающих зачатию в области малого таза, врач ставит диагноз «перитонеальное бесплодие». В некоторых случаях эти процессы происходят одновременно: ставится диагноз трубно-перитонеального бесплодия (ТББ).
Диагностика ТПБ

Врач может выявить первые признаки болезни во время обследования пациента. Наличие спаек репродуктивной системы вызывает периодические боли в области малого таза, которые становятся интенсивными во время овуляции и накануне менструации. Наблюдаются нарушения менструального цикла. Интенсивность выделений меняется, вплоть до аменореи (прекращения выделений) или дисменореи (избыточных выделений). Во время обследования врач берет мазок на анализ, также необходимо сдать кровь и мочу. Информативным и безопасным методом диагностики является УЗИ органов малого таза.
Для оценки проходимости маточных труб проводится гистеросальпингография: половые органы наполняются специальной жидкостью, и врачи контролируют их движение с помощью рентгеновского или ультразвукового аппарата. Во время процедуры удаляются незначительные спайки под действием жидкости.
Лечение трубно-перитонеального бесплодия
Одним из методов, сочетающих диагностику и лечение TBD, является лапароскопия. Через микроразрез в брюшной полости вводится телескопическая камера, изображение которой выводится на экран. Врачи могут осмотреть полость матки и маточные трубы и при обнаружении спаек их разрезать.
После удаления спаек вероятность наступления беременности в результате естественного зачатия многократно увеличивается. При наличии других патологий репродуктивной системы врачи клиники подберут соответствующее лечение или предложат использование вспомогательных репродуктивных технологий (ЭКО, ИКСИ и др.)
Трубный фактор бесплодия
Обычно в яичнике женщины созревает одна яйцеклетка каждый месяц. Выйдя из фолликула, через маточную трубу попадает в матку. Если по пути он встретит сперму, может произойти оплодотворение. Оплодотворенная яйцеклетка (эмбрион) продолжает свой путь в матку, где попадает на 5-6 день. Здесь зародышу придется прижиться. Если это произойдет, наступит беременность.
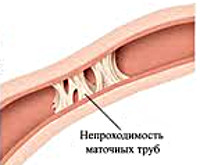
Если маточная труба непроходима, половые клетки не сойдутся, зачатие не произойдет, значит, беременность не наступит. В этом случае возникает трубное бесплодие (трубный фактор).
Если маточные трубы заблокированы, увеличивается риск внематочной беременности. Это происходит, когда половые клетки встречаются, но оплодотворенная яйцеклетка не достигает матки, а «застревает» в маточной трубе. Закрепившись в ней, эмбрион продолжает расти и развиваться. Это может привести к серьезным последствиям, включая удаление маточной трубы.
Причины непроходимости маточных труб:
— анатомические повреждения или функциональные нарушения маточных труб;
— спаечные процессы в области малого таза (перитонеальное бесплодие);
— эндокринные нарушения;
— воспалительные процессы. Воспаление часто является результатом послеродовых и постабортных осложнений или следствием перенесенного заболевания.
Непроходимость маточных труб может быть врожденной, когда девочка уже родилась с аномалиями строения матки и маточных труб.
Возникает бесплодие трубки
— частичный, при котором может быть поврежден только один из участков трубы.
— Полный, при котором маточная труба полностью «заблокирована» во всех своих частях.
Причиной полной непроходимости маточной трубы чаще всего является гидросальпинкс. Название «гидросальпинкс» говорит само за себя: «сальпинкс» — это трубка, а «гидро» — жидкость. Следовательно, заболевание — скопление жидкости в просвете маточной трубы. Причиной возникновения гидросальпинкса чаще всего являются воспалительные процессы. Также может появиться на фоне эндометриоза, после перенесенных ранее выкидышей или выкидышей, из-за неудачных операций, инфекционных заболеваний.
Гидросальпинкс обычно приводит к бесплодию, но зачатие может наступить на определенных стадиях заболевания. В этом случае высока вероятность возникновения различных осложнений, и есть риск самостоятельного прерывания беременности. Поэтому проблему гидросальпинкса необходимо решить до наступления беременности.
Причины трубно-промежностного бесплодия кроются в образовании спаек в брюшной полости. Эта патология приводит к хирургическим вмешательствам на половых органах и органах брюшной полости, хроническому воспалению репродуктивной системы женщины. Спайки могут повлиять на смещение органов в тазу. Яичники, матка, маточные трубы меняют свое положение, при этом их функции нарушаются. Даже небольшие спайки могут прервать контакт между яичником и маточной трубой, и трубка станет непроходимой.
Трубный фактор бесплодия опасен тем, что обычно протекает бессимптомно. Некоторое время женщина может испытывать боли внизу живота, но этот эффект кратковременный и быстро проходит.
Методы диагностики трубного бесплодия:
— лапароскопия (малоинвазивная хирургия).
— гистеросальпингография (рентгенологически)
— эхистеросальпингоскопия — самый простой, безопасный и в то же время информативный метод оценки проходимости маточных труб.
Эхогистеросальпингоскопия предполагает использование контрастного вещества (физиологического раствора), которое вводится в полость матки с помощью мягкого катетера. Прохождение раствора по маточным трубам визуализируется ультразвуком (трансвагинальным ультразвуковым датчиком). Если проходимость труб нарушена, жидкость накапливается в просвете маточных труб или в матке, расширяя их.
Метод предполагает промывание маточных труб, что увеличивает вероятность беременности на 10% в следующие два месяца после процедуры.
При незначительном спаечном процессе под действием физиологического раствора спайки могут разъединиться и освободить конец маточной трубы. В результате восстанавливается проходимость, что может привести к беременности.
