
Содержание
- 1 Структура статьи
- 2 Утраченный дар Божий
- 3 Плоды раннего «просвещения» и экономических потрясений
- 4 Бесплодие. Кто виноват?
- 5 «Дело — труба» или дело в трубе?
- 6 «Мы не боимся сложных диагнозов»
- 7 Ключ к успеху — в комплексном подходе
- 8 Бесплодие
- 9 Бесплодие
- 10 Диагностика причин женского бесплодия
- 10.1 Первичная недостаточность яичников
- 10.2 Эндокринологические нарушения и вторичная недостаточность яичников
- 10.3 Аномалии развития репродуктивных органов
- 10.4 Синдром Шерешевского-Тернера
- 10.5 Синдром Рокитанского-Кюстнера
- 10.6 Синдром Свайера
- 10.7 Пороки развития, связанные с аплазией влагалища
- 10.8 Двурогая матка, удвоение матки, перегородки матки, рудиментарный рог
- 10.9 Инфекционные заболевания и нарушение проходимости маточных труб
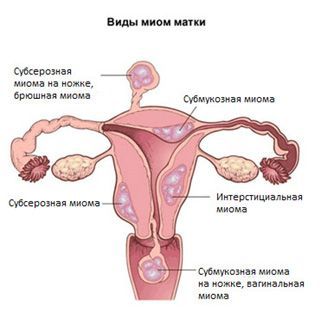
- 10.10 Маточные причины бесплодия
- 10.11 Иммунологическое бесплодие
- 10.12 Причины иммунологического бесплодия
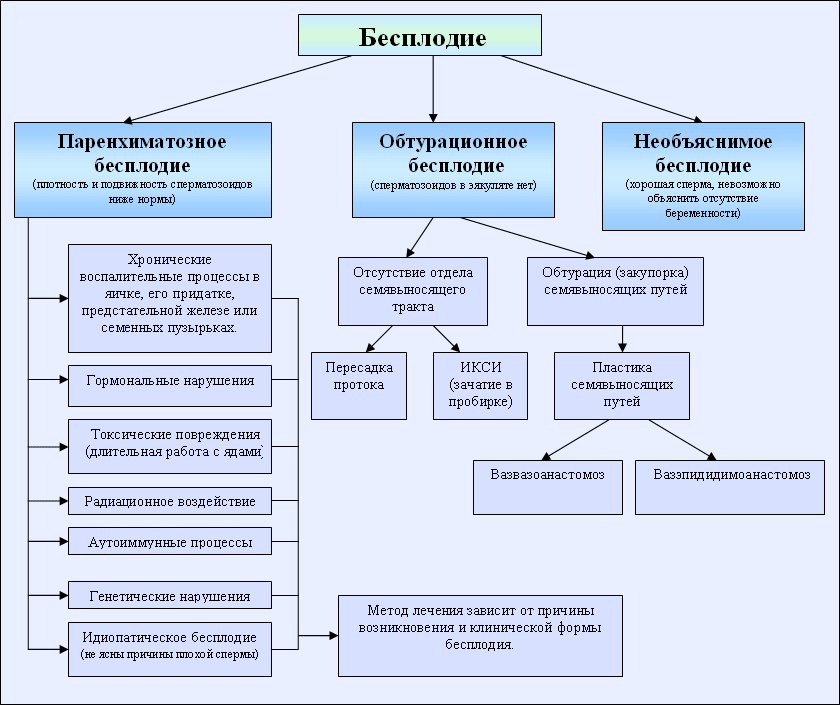
- 11 Диагностика причин мужского бесплодия
- 12 Одной из возможных причин бесплодия является гонадный мозаицизм.
- 13 Хромосомный микроматричный анализ в диагностике гонадного мозаицизма и других причин бесплодия.
- 14 Истории пациентов:
Структура статьи
Утраченный дар Божий
Она такая же, как ты. Она одна из нас. Встречаем ее в метро или в магазине. Молодая, красивая, уверенная в себе женщина. А кто-то, глядя на нее, вздохнет: повезло! У нее есть все: любимый муж, интересная работа и достаток в доме. Когда встречаются старые друзья, о чем они говорят? Это о богатстве? Только о любимой работе? «Моя старшая дочь уже в третьем классе. Очень старая. А девочка ходила в гимнастику. Вот форма, которую она купила для занятий. Мой муж хочет третьего ребенка. А вы? Потому что у вас нет ребенка, это время уже? » Вдруг он закрывает глаза. «Не могу. Врачи сказали. Бесплодие». И — шок в глазах собеседника. Какая польза от благополучия и средиземноморского загара, если женщина лишена самого главного: радости рождения и рождения ребенка? Часто диагноз «бесплодие» воспринимается ими как осуждение, как наказание за грехи, как проклятие. Часто это становится причиной распада семейной жизни, тяжелых психологических и жизненных кризисов. Важность этой проблемы заставляет врачей искать все новые и новые способы ее решения. Они не волшебники, но часто творят чудеса: дарят людям надежду, возвращают им семейную радость и счастье.
Плоды раннего «просвещения» и экономических потрясений
Возрастные рамки бесплодия сегодня значительно расширились. С одной стороны, мы часто сталкиваемся с этой проблемой уже в 16 лет. Раннее начало половой жизни (в некоторых случаях до менархе) приводит к значительному омоложению сроков первого аборта и воспалительных заболеваний органов малого таза из-за высокой заболеваемости инфекциями, передающимися половым путем. Данные о росте заболеваемости сифилисом с 1990 по 1997 год шокируют. Для девочек до 14 лет этот показатель увеличился в 140 раз! Также в большинстве случаев болезнь передается половым путем! Скорее всего, этот рост можно объяснить повышением активности девушек и девушек в сфере «сексуальных услуг» и проституции.
С другой стороны, многие причины, в основном социальные, вынуждают современную женщину планировать беременность после 30, а то и после 40. Такие женщины, у которых в анамнезе есть роды и беременность регулируется абортом, по прошествии длительного периода времени снова выходят замуж и желают снова забеременеть. Поэтому сегодня границы бесплодия определяются возрастом от 15 до 45 лет.
Бесплодие. Кто виноват?
Каковы причины бесплодия? Одним из основных факторов бесплодия в любом возрасте является воспалительное заболевание органов малого таза (ВЗОМТ), которое приводит к нарушению функции и проходимости маточных труб. Несмотря на использование новых препаратов, частота ВЗОМТ не снижается. В России сохраняется неблагоприятная эпидемиологическая ситуация с инфекциями, передаваемыми половым путем (ИППП), такими как хламидиоз, мочевина и микоплазмоз, трихомониаз, урогенитальный кандидоз и генитальный герпес. В этой серии хламидиоз — одно из самых распространенных инфекционных заболеваний в мире и в России, способное вызвать поражение цервикального канала, эндометрия, маточных труб и яичников. Понятно, что воспалительный процесс в любом из этих мест может привести к бесплодию.
В наше время течение воспалительных процессов имеет ряд особенностей:
- воспаление чаще всего вызывается так называемой смешанной инфекцией;
- воспаление также вызывается условно-патогенными анаэробными микроорганизмами;
- в трети случаев воспалительные процессы протекают бессимптомно;
- маркер наличия какой-либо инфекции — рецидивирующий кандидомикоз (грибковая инфекция).
Эти особенности серьезно затрудняют диагностику. В CELT оптимальным стандартом является ПЦР-диагностика вагинального секрета на наличие наиболее распространенных ИППП с параллельным исследованием титра антител в крови на самих ИППП.
Говоря о причинах бесплодия, нельзя игнорировать анатомическую патологию. Узлы миомы разной локализации, внешний и внутренний эндометриоз, кисты и кистомы яичников, гиперпластические процессы эндометрия (в том числе полипы) — все это возникает с 18 лет, требует коррекции и может быть исправлено программой преодоления бесплодия с помощью лапароскопии и гистерорезектоскопия.
«Дело — труба» или дело в трубе?
Особо следует отметить, что многолетний опыт специалистов гинекологического отделения клиники в решении проблем бесплодия свидетельствует о том, что ни УЗИ, ни стандартное двуручное исследование, ни гистеросальпингография не могут выявить и уточнить наличие и степень тяжести подострое и хроническое воспаление придатков матки (и спаек — как один из его критериев). На наш взгляд, только лапароскопия — единственный объективный метод диагностики и лечения бесплодия!
Ранее считалось, что первичное бесплодие (когда у пациентки не было беременности в анамнезе) в основном было связано с нарушением функции яичников (ановуляцией) и не требовало уточнения состояния маточных труб. Мы обнаружили, что вероятность трубного компонента одинакова для обеих форм бесплодия. Поэтому мы определяем лапароскопию как основной метод диагностики и лечения бесплодия при обращении в CELT.
«Мы не боимся сложных диагнозов»
- Стоимость: 120 000 — 170 000 руб.
- Продолжительность: при лапароскопии и лапаротомии — 60-90 минут, при гистероскопии — 20-40 минут
- Госпитализация: 1-3 дня в стационаре
Чтобы проиллюстрировать возможности современной лапароскопии, достаточно сказать, что при эндоскопической хирургии, рассечении спаек, удалении и коагуляции эхинококкоза (воспалительных образований), сальпинготомии (рассечение запломбированного конца трубок фимбрия) под контролем хромосальпингоскопии, консервативной миомэктомии без наложения швов или коагуляции очагов эндометриоза, удаление функциональных кист яичников, эндометриоидов, дермоидов почти всегда с сохранением органов, клиновидная резекция яичников, раздельное диагностическое выскабливание, удаление (резекция) полипов эндометрия.
В нашей клинике ни одному пациенту не было отказано в вмешательстве из-за его кажущейся сложности (например, из-за прошлых вмешательств).
Ключ к успеху — в комплексном подходе
Путь к преодолению бесплодия включает не только хирургический компонент, в обязательном порядке необходимо проводить параллельную или последовательную консервативную терапию сопутствующей патологии. В первую очередь необходимо лечить состояние вторичного иммунодефицита, который присутствует у всех пациентов с хроническим воспалением, эндометриозом, опухолями разной локализации. А потом ожирение, различные нейроэндокринные синдромы, заболевания щитовидной железы, скрытые формы диабета.
Комплексный подход к извечной проблеме в руках квалифицированных врачей, которые уже несколько десятилетий занимаются проблемами бесплодия, позволяет на базе CELT, оснащенного самым современным эндоскопическим оборудованием, получать удивительные результаты и подарить женщинам радость материнства.
Бесплодие
УЗНАЙТЕ БОЛЬШЕ НА ГОРЯЧЕЙ ЛИНИИ ТЕЛЕФОНА:
Бесплодие
Найти причину непросто!
Современные методы позволяют выявить причины бесплодия намного лучше, чем это было несколько десятилетий назад. Однако, несмотря на прогресс, врачам часто не удается установить точную и однозначную причину бесплодия.
По приблизительным оценкам, во всем мире примерно в 30% проблемных случаев врачи говорят об «идиопатическом бесплодии», когда даже самое тщательное обследование не позволяет установить точные причины невозможности зачать ребенка естественным путем.
Предлагаем комплексное обследование для установления причины бесплодия!
Немедленно запросите консультацию.
Диагностика причин женского бесплодия
Первичная недостаточность яичников
Причина первичной недостаточности яичников — патология яичников. Признаком первичной недостаточности яичников является повышение уровня гормона ФСГ.
Первичная недостаточность яичников — это форма эндокринного бесплодия, характеризующаяся нарушением функции яичников. Эта патология заключается в отсутствии фолликулов или в нарушении их созревания в ответ на гормональную стимуляцию.
Типы недостаточности яичников:
- синдром истощения яичников (это генетическая патология, характеризующаяся преждевременным исчезновением циклических физиологических гормональных изменений в организме, приводящих к преждевременному наступлению климакса)
- синдром резистентных яичников (при данной патологии теряется контроль эндокринной системы над функциональной активностью яичников)
- дисгенезия гонад (ряд наследственных заболеваний, характеризующихся нарушением строения гонад)
Причинами развития недостаточности функции яичников могут быть:
- Генетические нарушения, приводящие к замещению яичников соединительной тканью или дефекту гена, кодирующего функцию рецептора ФСГ. Это явление приводит к устойчивости (сопротивлению) фолликулярного аппарата этому гормону, что препятствует созреванию фолликула и овуляции;
- Аутоиммунные процессы в организме (аутоиммунный тиреоидит, ревматоидный артрит и др.), Приводящие к появлению антител к тканям яичников;
- Ятрогенные причины (последствия предыдущего лечения): лучевая терапия, хирургия яичников, химиотерапия;
- Хроническое воспаление яичников, особенно туберкулез половых органов.
Характерны жалобы на приливы, нерегулярный цикл или его отсутствие, бесплодие. Как правило, первичная недостаточность яичников является следствием генетических аномалий, поэтому по клинической картине (дугообразное небо, крыловидные складки на шее, широкая грудная клетка) легко выявить наличие грубых генетических заболеваний. Это подтверждают генетические тесты. Женщины с обедненными или резистентными яичниками имеют нормальный женский вид, но ультразвуковое исследование показывает отсутствие созревающих фолликулов.
Эндокринологические нарушения и вторичная недостаточность яичников
Вторичная недостаточность яичников характеризуется снижением секреции гонадолиберина в гипоталамусе или гонадотропных гормонов в аденогипофизе. Чаще всего это вызвано врожденными или приобретенными заболеваниями гипоталамуса или аденогипофиза, но также может быть вызвано чрезмерной выработкой эстрогена вне яичников.
Вторичная недостаточность яичников характеризуется снижением уровней ЛГ и ФСГ. Несмотря на различия в этиологии и патогенезе, первичная и вторичная недостаточность яичников характеризуются схожими клиническими проявлениями: аменореей или опсоменореей и бесплодием.
При эндокринном бесплодии в организме женщины процесс формирования зрелых яйцеклеток, готовых к оплодотворению, нарушается в случае отклонений в гормональной регуляции репродуктивной системы. Это означает, что овуляции не происходит, из-за чего не может наступить беременность. В этом случае причинами бесплодия у женщин становятся гормональные нарушения в работе желез внутренней секреции: яичников, надпочечников, щитовидной железы.
Самым частым заболеванием эндокринной системы, леченным женщинами, является синдром поликистозных яичников, который сопровождается отсутствием овуляции на фоне чрезмерной выработки андрогенов (мужских половых гормонов), внутри яичников образуется больше кист — мешков, наполненных жидкостью. Эти кисты представляют собой незрелые фолликулы с мертвыми яйцами, которые не могут сразу покинуть яичники.
Эндокринное бесплодие сопровождается:
- ановуляция.
- недостаточность лютеиновой фазы: нарушение функции гипоталамо-гипофизарной системы; гиперандрогения; гиперпролактинемия; гипо- или гипертиреоз;
- синдром лютеинизации неовулировавшего фолликула
Одной из наиболее частых причин бесплодия может быть такая причина, как преждевременное истощение яичников или преждевременная менопауза. Нормальный возраст женщины в период менопаузы составляет 50-55 лет, но у некоторых женщин запас фолликулов (и яйцеклеток) по не совсем понятным причинам заканчивается раньше, менструация прекращается в 40-45 лет и даже раньше. В некоторых случаях это состояние можно преодолеть с помощью гормонального лечения.
Аномалии развития репродуктивных органов
Аномалии развития репродуктивной системы включают пороки развития половых органов и нарушения процесса полового созревания.
Нарушения развития женской репродуктивной системы возникают при внутриутробном формировании малыша. Реже — в послеродовой период. Причиной аномалии развития половых органов может быть действие как внешних, так и внутренних тератогенных факторов, связанных с патологией материнского организма. Чаще всего аномалия развития репродуктивной системы сочетается с врожденной аномалией мочеполовой системы, что связано с общими эмбриональными зачатками. Диагностика генитальных аномалий часто представляет собой серьезную проблему, связанную со многими формами и вариациями дефектов.
В настоящее время аномалии развития репродуктивных органов считаются многофакторными дефектами, связанными с генетическими и хромосомными аномалиями, с влиянием вредных факторов в пренатальном периоде, с нарушениями гормональной регуляции.
Существует множество классификаций врожденных пороков развития, основанных на различных признаках, но не существует единой классификации, учитывающей отклонения в формировании пола и отклонения в развитии матки и влагалища.
Как правило, врожденные пороки развития диагностируются в период полового созревания или в детстве. Поэтому в клинику приходят пациенты с известным диагнозом. В случае первого посещения клиники пациента с подозрительным диагнозом впервые необходимо по возможности организовать весь комплекс диагностических мероприятий, направленных на уточнение диагноза. Для выяснения природы генетических заболеваний необходима консультация генетика.
Синдром Шерешевского-Тернера
При синдроме Шерешевского-Тернера можно выявить различные типы кариотипов: как классический 45x, так и мозаичные 45x / 46x и 45x / 46x. При классическом кариотипе 45x матка и влагалище отсутствуют, вместо яичников — соединительнотканные тяжи, не содержащие ткани яичника. Гормональное обследование этой категории пациентов выявляет повышение уровня гонадотропных гормонов, в частности ФСГ. При мозаичном кариотипе 45х / 46хх яичники мелкие, яичниковый резерв снижен, матка, как правило, не изменена. При мозаичном варианте синдрома Шерешевского-Тернера 45x / 46x матка и влагалище отсутствуют. Наблюдается нарушение формирования наружных половых органов.
Синдром Рокитанского-Кюстнера
При аплазии матки и влагалища (синдром Рокитанского-Кюстнера-Майера-Хаузера) матка и влагалище отсутствуют, однако отмечается нормальная функция яичников, гормональный профиль не изменен.
Синдром Свайера
При синдроме Свиера определяется 46xy кариотип, наблюдается дисгенезия яичек, при этом формируются нормальные матка и маточные трубы.
Пороки развития, связанные с аплазией влагалища
Эта категория пациентов — одна из самых проблемных с точки зрения эффективности хирургического лечения; в большинстве случаев пациенты подвергаются удалению матки и созданию искусственного влагалища из брюшины малого таза.
Двурогая матка, удвоение матки, перегородки матки, рудиментарный рог
При наличии двустворчатой матки возможность вынашивания беременности необходимо решать в каждом конкретном случае индивидуально (после МРТ, гистероскопии или, возможно, лапароскопии), пациентку следует предупреждать о высоком риске выкидыша. При полном удвоении матки и шейки матки тактика определяется индивидуально после дополнительных методов исследования (ГСГ, МРТ, гистероскопия, лапароскопия).
Возможности реализации репродуктивной функции при разных типах пороков развития половых органов различны.
Инфекционные заболевания и нарушение проходимости маточных труб
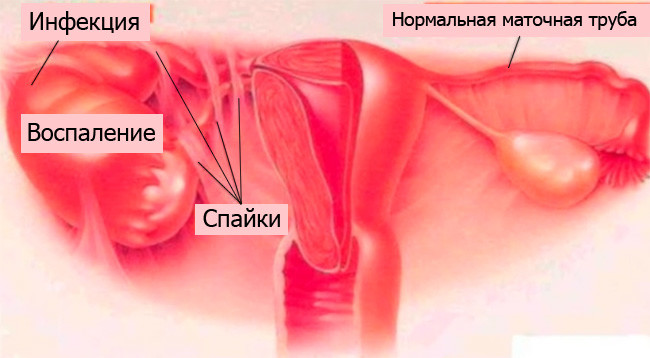
Практически все воспалительные заболевания органов малого таза приводят к бесплодию, особенно если их не лечить. Инфекционное заболевание маточных труб (или сальпингит), воспаление маточной трубы и придатков (аднексит или сальпингоофорит), воспаление слизистой оболочки матки (эндометрит) — самые частые воспалительные заболевания репродуктивной системы у женщин, которые они часто приводят к бесплодию или выкидышу. Основными причинами воспалительных заболеваний органов малого таза являются инфекции, передающиеся половым путем, бактерии, переохлаждение, прерывание беременности, гинекологические операции. К сожалению, даже лечение антибиотиками не всегда снимает воспаление. Часто воспаление не появляется или проявляется незначительно. Осмотр гинеколога и УЗИ, бережное отношение женщины к себе помогут выявить воспалительные заболевания на ранних стадиях и быстро исключить диагноз бесплодия и / или выкидыша. Каждая женщина всегда должна обращать внимание на любые изменения, происходящие в ее организме: повышение температуры тела, которое длится достаточно долго, резкое повышение температуры тела перед менструацией, резкие или тянущие боли в яичниках, боли при половом акте, изменение характер менструации, продолжительность цикла и т д.
Непроходимость маточных труб. Встречается у женщин, перенесших инфекционные или воспалительные женские заболевания. Гонорея, хламидиоз, уреаплазмоз — основные причины бесплодия. Кюретаж и аборт истончают слизистую оболочку матки, и оплодотворенная яйцеклетка не может прижиться. Эти условия также приводят к сужению просвета маточных труб и образованию спаек. Непроходимость маточных труб — частая причина бесплодия.
- нарушение функции маточных труб;
- органическое поражение маточных труб;
- перитонеальное бесплодие;
- хронические воспалительные процессы придатков матки;
В его основе лежит механический барьер для слияния сперматозоидов с яйцеклеткой в маточных трубах. Чаще всего перекрытие возникает из-за образования спаек внутри или снаружи маточных труб. Изменения маточных труб обусловлены их анатомическими особенностями. Поскольку это тонкостенный орган, в нем могут развиться сужения, которые приводят к облитерации просвета на любом уровне и, очень часто, к чрезмерному разрастанию фимбриального отдела трубки.
Причины трубного бесплодия — воспалительные и деструктивные процессы в маточных трубах, придатках матки, воспалительные изменения после сложных абортов, выкидышей и патологических родов, туберкулез женских половых органов, спаечные процессы, возникающие после операций на органах малого таза (при миоме, яичниках кисты, внематочная беременность и др.) или на фоне хронического сальпингоофорита. Часто причиной трубного бесплодия бывает воспаление соседних органов, в частности острый аппендицит, инфекционные и неинфекционные заболевания кишечника в результате передачи инфекции от соседних органов.
Маточные причины бесплодия
Гинекологические заболевания с нарушением анатомо-функционального состояния эндометрия, не сопровождающиеся ановуляцией и непроходимостью маточных труб:
- аномалии развития матки и маточных труб
- внутренний эндометриоз;
- подслизистая миома матки;
- полипы эндометрия;
- гиперплазия эндометрия;
- повторный диагностический соскоб слизистой оболочки матки;
- послеродовые и послеоперационные осложнения;
- действие химических и прижигающих веществ;
- эндометриты различной этиологии;
При обследовании женщин часто обнаруживается, что эндометриоз является причиной женского бесплодия. Эта патология характеризуется разрастанием клеток эндометрия, которое должно локализоваться только в слизистой оболочке матки, в других органах, например, на яичниках, в мышечном слое матки, в маточных трубах или в брюшной полости полость.
Причиной бесплодия у женщин может быть изменение состава слизи цервикального канала и pH влагалищного содержимого, что прерывает или полностью блокирует поступательное движение сперматозоидов.
Иммунологическое бесплодие
— выработка у женщины антиспермальных антител (АСАТ) к сперме ее партнера.
Иммунологическое бесплодие относится к особым формам репродуктивных нарушений. Редко, но может привести к невозможности зачатия, поэтому при обследовании бесплодной супружеской пары необходимо учитывать этот фактор.
Основная негативная роль в иммунологическом бесплодии принадлежит антиспермальным антителам (АСАТ). Они могут появиться в теле женщины или мужчины. В зависимости от этого бесплодие делится на мужское и женское. Кроме того, иммунологическое бесплодие делится по степени тяжести заболевания в зависимости от количества антиспермальных антител, их класса и их негативного воздействия на сперматозоиды.
Эти антитела могут быть обнаружены в крови или других средах организма (у мужчин — в эякуляте, а у женщин — в среде цервикального канала или матки). Антиспермальные антитела влияют на фертильность из-за их воздействия на сперматозоиды. Они могут нарушать сперматогенез, что в конечном итоге приводит к уменьшению количества сперматозоидов или даже к их полному отсутствию. Из-за негативного воздействия на саму сперму может снизиться их подвижность.
ACAT делятся на иммобилизаторы, агглютинанты и спермолизанты.
Они могут прилипать к поверхности спермы, и такая «нагрузка» станет «непосильной ношей», поэтому ему будет сложно добраться до яйцеклетки. Антиспермальные антитела класса IgG чаще прикрепляются к головке и хвосту сперматозоидов, антитела класса IgA обычно прикрепляются к хвосту, а в некоторых случаях к головке сперматозоида, а антитела IgM обычно прикрепляются в области хвост спермы. Локализация в области хвоста больше всего влияет на подвижность сперматозоидов, что особенно важно, когда они проходят через цервикальный канал. При локализации в области головы подвижность существенно не ухудшается, но это может повлиять на проникающие свойства.
Причины иммунологического бесплодия
Есть предрасполагающие факторы, которые могут увеличить риск развития такой патологии. К ним относятся инфекции, передающиеся половым путем, хронические воспалительные заболевания, различные травмы и операции, анатомические патологии. Механизм развития такой негативной реакции у мужчин более изучен, чем у женщин. Предполагается, что организм женщины может реагировать на сперму аналогично реакции на инородные клетки. При каждом половом акте женский организм встречает большое количество сперматозоидов, которые могут вызвать иммунный ответ, но такая реакция наблюдается у небольшого числа женщин. Провоцирующими факторами, которые могут повысить риск такого женского иммунного ответа, являются не только инфекции и воспалительные заболевания, но и эндометриоз, а также отягощенный аллергический анамнез.
У женщин антиспермальные антитела чаще всего вызывают иммунный ответ в шейке матки. Гораздо реже иммунный ответ развивается во влагалище, эндометрии или маточных трубах.
По вопросам женского бесплодия, связанного с генетическими отклонениями, можно проконсультироваться у генетика

Киевская Юлия Кирилловна
Диагностика причин мужского бесплодия
Генетические факторы мужского бесплодия
- Все бесплодные мужчины с количеством сперматозоидов ниже 5 миллионов / мл, а также мужчины с необструктивной азооспермией, участвующие в программе ИКСИ, должны быть проанализированы на микроделеции локуса Y-хромосомы AZF и кариотип. По результатам генетического обследования следует провести медико-генетическое консультирование с оценкой степени риска рождения детей с нарушением репродуктивной функции.
- Мужчины с врожденным отсутствием семявыносящего протока и такими отклонениями в спермограмме, как олигоастенотератозооспермия неизвестного происхождения, уменьшение объема семенной плазмы, отсутствие или низкая концентрация фруктозы, аномальная вязкость эякулята, должны пройти генетический скрининг на наличие мутаций в гене кистозного фиброза.
По вопросам мужского бесплодия, связанного с генетическими отклонениями, вы можете проконсультироваться с генетиком

Канивец Илья Вячеславович
Одной из возможных причин бесплодия является гонадный мозаицизм.
Что это такое?
Как известно, в большом количестве случаев бесплодие имеет генетические причины. Эти причины нетрудно определить с помощью генетического тестирования. Для таких исследований обычно используют лимфоциты крови. В этом случае мы исходим из предпосылки, что все клетки в организме генетически однородны и что обнаруженные изменения содержатся во всех клетках, включая репродуктивные клетки.
Однако в некоторых случаях это не так. Иногда бывает, что генетические изменения происходят на определенном этапе развития эмбриона, когда формируются основные органы и ткани. В этом случае генетические изменения затрагивают только часть клеток организма. Это явление называется мозаицизмом.
Во многих случаях мозаицизм фенотипически не проявляется и человек этого не замечает. Но, тем не менее, если такие генетические изменения влияют на предшественников половых клеток (гаметогония), это называется гонадным мозаицизмом. Клон патогенных половых клеток может доминировать над нормальными клетками, а в некоторых случаях нормальные половые клетки могут полностью отсутствовать. Его нельзя обнаружить с помощью генетического анализа другого материала, например крови или буккального эпителия.
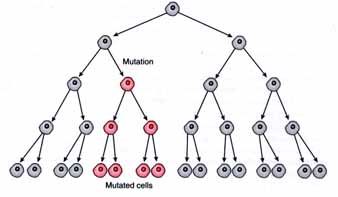
Как определить гонадный мозаицизм
У мужчин гонадный мозаицизм можно определить, сравнив результаты генетических тестов сперматозоидов и лимфоидных клеток. Процедура сдачи анализа ничем не отличается от спермограммы. Кроме того, материал можно собрать дома и доставить в лабораторию в течение 24 часов. Кроме того, ДНК выделяют из сперматозоидов и лимфоидных клеток и исследуют на наличие хромосомных аномалий делеций, дупликаций или мутаций. Результаты, полученные для разных материалов, сравниваются между собой.
Методы определения гонадного мозаицизма.
Есть два основных типа генетических заболеваний, которые могут быть причиной нарушения нормального функционирования клеток. Это делеции и дупликации хромосом, когда целые хромосомы или их части исчезают вместе с важными генами, или наоборот, появляются их дополнительные копии или мутации, при которых количество генетического материала не изменяется, а указывает на замены нуклеотидов — основу части ДНК — встречаются.
Хромосомный микроматричный анализ в диагностике гонадного мозаицизма и других причин бесплодия.
Микроматический хромосомный анализ — это метод для всего генома, который позволяет определять структуру всех хромосом одновременно с очень высокой точностью. В этом случае определяется все, даже небольшие изменения в структуре хромосом. Хромосомный микроматричный анализ выявил низкий уровень гонадного мозаицизма (от 30%). В результате исследования можно выявить различие в строении половых хромосом и соматических клеток.
Микроделеции и микродупликации, которые являются причиной бесплодия.
Одна из наиболее частых причин бесплодия — микроделеция на Y-хромосоме — потеря определенных частей Y-хромосомы — локуса AZF (фактор азооспермии). Локус AZF расположен на длинном плече Y-хромосомы (Yq11). Гены, расположенные в этом локусе, играют важную роль в процессе сперматогенеза. Заподозрить такое состояние можно при обнаружении на спермограмме нарушений сперматогенеза (от олигозооспермии до азооспермии). Эта микроделеция может быть обнаружена с помощью ПЦР.
Однако известно, что микроделеции AZF обнаруживаются только у 7,3% мужчин с бесплодием. Во многих других случаях причиной могут быть микроделеции и микродупликации в других генах.
Как правило, в таких случаях спермограмма не выявляет отклонений в морфологии и подвижности хромосом. Кроме того, такие сперматозоиды могут иметь способность оплодотворять яйцеклетку. К сожалению, это приводит к тому, что дефектный эмбрион не может развиваться, и его удаляют на ранних сроках беременности.
Хромосомный микроматричный анализ выявляет все возможные структурные изменения хромосом
Существует более 30 генов, непосредственно связанных с репродуктивными расстройствами. Поражение некоторых из них предвещает проявление нарушения сперматогенеза, развития половых органов, эндокринных аномалий. По большей части эти изменения могут никак не проявляться, за исключением их негативного влияния на репродуктивную функцию. Такие аномалии можно выявить с помощью анализа хромосомных микрочипов.
Микроделеции и микродупликации, которые не проявляются как нарушения сперматогенеза или другие нарушения, составляют примерно 3,4% всех случаев мужского бесплодия.
Истории пациентов:
Пациентка О., 28 лет
Я пошел на профилактический осмотр. На момент осмотра жалоб не было, последний раз была у гинеколога 5 лет назад, обращалась не так часто, так как «все было в порядке».
При обследовании выявлена патология шейки матки, воспалительный процесс в подострой стадии. Диагностика инфекций, затем терапия инфекционных заболеваний, радиоволновая терапия шейки матки. В настоящее время пациент регулярно наблюдается, отклонений от нормы нет.
Пациентка Л., 33 лет
Я попросила консультацию по результатам обследования, которое выявило острый воспалительный процесс органов малого таза. На момент лечения ее беспокоили боли внизу живота, выделения из половых путей, проблемы с интимом.
В результате лечения выявленной ИППП были получены «хорошие» результаты контрольных анализов. Качество жизни пациента полностью восстановлено.
Пациентка К., 29 лет
Обратился с жалобами на плохую переносимость гормональной контрацепции (тошнота, головокружение, слабость, депрессия, увеличение веса). Ранее не обследовалась, контрацепция отменена без предварительного обследования.
В результате тщательного обследования, в том числе генетических характеристик, выявлена непереносимость одного из компонентов препарата: был произведен индивидуальный выбор гормонального контрацептива с учетом всех показаний и противопоказаний. Пациент доволен, так как препарат оказывает не только противозачаточное, но и лечебное действие при ПМС.
