Бесплодие — проблема, с которой может столкнуться как старик, так и молодой человек. В чем причины снижения рождаемости у представителей сильного пола? Какие методы лечения мужского бесплодия предлагает современная медицина? Как предотвратить возникновение проблемы? Вы найдете ответы на свои вопросы в этой статье.

Содержание
- 1 Основные причины мужского бесплодия
- 2 Симптомы мужского бесплодия
- 3 Как диагностировать мужское бесплодие
- 4 Формы бесплодия у мужчин
- 5 Способы лечения мужского бесплодия
- 6 ЭКО при мужском бесплодии
- 7 Профилактика мужского бесплодия
- 8 Причины мужского бесплодия и современные средства терапии
- 9 Виды патологии
- 10 Причины патологии
- 11 Факторы риска
- 12 Постановка диагноза
- 13 Терапия
- 14 Вспомогательные репродуктивные технологии
- 15 Мужское бесплодие
- 16 Причины мужского бесплодия
- 16.1 Нервно-психический фактор мужского бесплодия
- 16.2 Врожденные и генетические причины мужского бесплодия
- 16.3 Инфекционный фактор мужского бесплодия
- 16.4 Экзогенные интоксикации и мужское бесплодие
- 16.5 Привычные интоксикации (алкоголь, никотин) и мужское бесплодие
- 16.6 Фактор питания и мужское бесплодие
- 16.7 Эндокринные нарушения и мужское бесплодие
- 16.8 Застой венозной крови в половых органах
- 16.9 Аутоиммунные поражения половых желез
- 17 Патогенез и классификация мужского бесплодия
- 18 Диагностика мужского бесплодия
- 19 Лечение мужского бесплодия
Основные причины мужского бесплодия
Для зачатия мужчина должен производить здоровую сперму. Он должен содержать достаточное количество сперматозоидов с нормальной подвижностью. Кроме того, сперматозоиды должны двигаться наружу через семявыносящие протоки, чтобы попасть во влагалище и матку. При нарушении любого из вышеперечисленных условий наступает мужское бесплодие.
Причины мужского бесплодия
Чтобы произошло зачатие, в сперме должно быть достаточно сперматозоидов. Кроме того, они должны иметь нормальное строение и подвижность, а также способность двигаться от яичка наружу для входа во влагалище и матку. При нарушении любого из этих условий возникает мужское бесплодие или МКБ-10 (согласно Международной классификации болезней).
В список причин бесплодия у мужчин входят:
- Варикоцеле. Это расширение вен внутри мошонки, в результате чего нарушается кровоток в яичках и повышается температура. Это негативно сказывается на выработке спермы. Варикоцеле встречается примерно у 40% мужчин с репродуктивными проблемами и является обратимым заболеванием.
- Обструкция семявыносящего протока или других структур. Из-за закупорки протоков сперма не может выйти наружу, что приводит к мужскому бесплодию. Обструкция может быть результатом инфекционных заболеваний, травм или определенных наследственных состояний, таких как кавернозный фиброз.
- Окислительный стресс в эякуляте. Большое количество свободных радикалов в сперме (из-за курения, неблагоприятных условий окружающей среды, воздействия электромагнитного излучения и других факторов) приводит к повреждению спермы.
- Эндокринные расстройства. Мужское бесплодие возникает из-за нарушения выработки некоторых гормонов (пролактина, тестостерона и др.) Яичками, щитовидной железой, гипоталамусом и гипофизом.
- Наследственные болезни. У мужчин с наследственным синдромом Клайнфельтера (две X-хромосомы и одна Y-хромосома вместо одной X и одной Y) наблюдается аномальное развитие половых органов и снижение выработки спермы. Другие генетические причины, которые могут вызвать мужское бесплодие, включают синдром Картагена и синдром Кальмана.
- Инфекционные заболевания. Орхит (воспаление яичка), эпидидимит (воспаление придатка яичка) и заболевания, передающиеся половым путем, могут мешать выработке спермы или рубцевать семявыносящий проток. Хламидийная инфекция отрицательно сказывается на качестве спермы.
- Проблемы во взаимоотношениях. К ним относятся преждевременная эякуляция, эректильная дисфункция, болезненные ощущения во время секса и анатомические аномалии, такие как гипоспадия, при которой отверстие уретры смещено вниз.
- Тепловые факторы. Сперма вырабатывается при температуре немного ниже температуры тела. Поэтому длительное воздействие высоких температур (например, при использовании подогрева автокресел) или длительные болезненные состояния при температуре выше 38 ° C могут привести к временному мужскому бесплодию.
- Ретроградная эякуляция. В случае данной патологии сперма не выходит наружу, а выбрасывается в мочевой пузырь.
- Иммунологические факторы. В организме некоторых мужчин образуются антитела, разрушающие сперму.
Другие причины мужского бесплодия включают воздействие токсинов, неопущенных яичек, злокачественные новообразования, прием некоторых лекарств, злоупотребление алкоголем и так далее
Влияет ли свинка на мужское бесплодие?
В список возможных инфекционных причин мужского бесплодия входит и такое заболевание, как свинка (свинка). У мужчин свинка может вызвать такие осложнения, как орхит, который может привести к бесплодию.
Симптомы мужского бесплодия
Типичные симптомы мужского бесплодия обычно отсутствуют (за исключением того, что женщина не беременна). При эрекции, половом акте и эякуляции никаких нарушений не наблюдается. Количество и внешний вид спермы вполне нормальные.
Симптомы сопутствующих заболеваний, вызвавших мужское бесплодие, могут указывать на репродуктивные проблемы. Например, при варикоцеле могут начать беспокоить тянущие боли в мошонке, чувство тяжести в яичке и др. возможен также бессимптомный вариант течения этого заболевания, особенно на начальных стадиях. В таких случаях варикоцеле можно обнаружить при визуальном осмотре и пальпации, так как пораженные вены на мошонке увеличиваются в размерах.
Как диагностировать мужское бесплодие
Причиной подозрения на бесплодие является то, что партнер мужчины не может забеременеть в течение нормальной половой жизни без использования противозачаточных средств в течение 12 месяцев (если мужчина моложе 40 лет) или 6 месяцев (если мужчина старше 40 лет).
Для успешной борьбы с проблемой крайне важно правильно диагностировать мужское бесплодие, что помогает выявить точные причины и выбрать необходимое лечение. Чтобы диагностировать бесплодие, врач сначала проводит физический осмотр мужчины. Осмотрите яички, их придатки, семявыносящие протоки, а также семенные канатики (чтобы исключить варикоцеле) и т.д. Бесплодие любой этиологии негативно сказывается на качестве спермы. Поэтому важнейшим этапом диагностики является исследование спермы (спермограмма). Этот метод позволяет обнаружить любые отклонения в сперме, например, низкое количество подвижных сперматозоидов, недостаточный объем сперматозоидов, увеличение количества лейкоцитов, плохую подвижность сперматозоидов или их отсутствие и т.д.
Кроме того, могут применяться следующие методы:
- гормональный тест (ФСГ, ЛГ, ТТГ, тестостерон, пролактин);
- генетические тесты (исследование кариотипа и др.);
- трансректальное ультразвуковое исследование простаты и семявыносящего протока;
- тест на антитела к антигенам сперматозоидов.
Формы бесплодия у мужчин
В медицине выделяют 4 основные формы мужского бесплодия:
- Секретарь. Яички не производят достаточно спермы, или большинство из них имеют плохую подвижность или структурные дефекты.
- Обструктивный. Диагностируется в случае непроходимости семявыносящего протока, придатка яичка или семявыбрасывающего протока (очень редко).
- Иммунологический. Причина проблемы — иммунологическая несовместимость пары (иммунные клетки женщины разрушают сперму) или выработка антител в организме мужчины.
- Идиопатический. Такой диагноз ставится, если полное обследование пары не выявляет каких-либо явных причин.
Способы лечения мужского бесплодия
Лечится ли мужское бесплодие? Лечение мужского бесплодия зависит от основной причины. Обструктивная форма бесплодия устраняется с помощью хирургического вмешательства. То же самое и с варикоцеле. Серьезные проблемы с уровнем гормонов требуют гормональной терапии, а тяжелые инфекционные заболевания требуют применения антибиотиков. Эректильную дисфункцию необходимо лечить препаратами для улучшения эрекции (ингибиторами ФДЭ5).
В любом случае мужское бесплодие лечится, но делать это нужно комплексно.
При идиопатическом и другом бесплодии могут быть назначены специальные препараты для улучшения мужской фертильности, содержащие повышенные дозы L-карнитина, цинка, витамина Е и других важных веществ. Одним из таких препаратов является Сперотон, эффективность которого доказана. В частности, Сперотон:
- увеличивает концентрацию сперматозоидов;
- увеличивает их подвижность и количество сперматозоидов с нормальным строением;
- снижает окислительный стресс в эякуляте (антиоксидантный эффект) и др.
ЭКО при мужском бесплодии
Если лечение мужского бесплодия не помогает или проблема неизлечима, используются вспомогательные репродуктивные технологии (сокращенно ВРТ). Это включает:
- Экстракорпоральное оплодотворение (ЭКО). Оплодотворение яйцеклетки спермой производится в пробирке («in vitro»). Экстракорпоральное оплодотворение используется при мужском бесплодии, если по какой-либо причине сперматозоиды не достигают яйцеклетки естественным путем.
- Интрацитоплазматическая инъекция спермы (ИКСИ). Технология, при которой сперма вводится непосредственно в цитоплазму яйцеклетки. Используется при экстракорпоральном оплодотворении, чтобы увеличить вероятность оплодотворения.
- Внутриматочная инсеминация. Он заключается во введении в цервикальный канал сперматозоидов, полученных вне полового акта.
- Аспирация тестикулярной ткани или спермы. Микрохирургические технологии TESE, PESA и MESA могут быть использованы при лечении мужского бесплодия. Они нужны в тех случаях, когда получить сперму естественным путем невозможно.
Профилактика мужского бесплодия
Некоторые виды мужского бесплодия (особенно вызванные наследственными заболеваниями) предотвратить невозможно. Однако репродуктивные расстройства часто возникают из-за неправильного образа жизни, курения и других факторов, не связанных с заболеванием. Чтобы избежать проблем со здоровьем и, соответственно, не вылечить бесплодие, придерживайтесь следующих рекомендаций:
- отдыхать и спать достаточно времени;
- быть физически активным: заниматься спортом, регулярно гулять на свежем воздухе;
- избегать алкоголя или свести его к минимуму, не курить;
- избегать перегрева яичек;
- исключить воздействие вредных веществ (тяжелых металлов, пестицидов и других токсинов);
- своевременно лечить заболевания репродуктивной системы, эндокринные заболевания и др.
Следование этим рекомендациям не только предотвратит бесплодие, но и поможет вам с ним бороться, если вы все же столкнулись с этой неприятной проблемой. И помните, что мужское бесплодие следует лечить только под наблюдением врача.
ЭТО НЕ РЕКЛАМА. МАТЕРИАЛ ПОДГОТОВЛЕН С УЧАСТИЕМ СПЕЦИАЛИСТОВ.
Причины мужского бесплодия и современные средства терапии

По медицинской статистике около 15% пар сталкиваются с невозможностью иметь детей. Довольно часто эта проблема связана с женским организмом. Однако, согласно исследованиям, из 10 случаев бездетности 4 связаны с мужским фактором. Причины мужского бесплодия могут заключаться в качественных и количественных изменениях сперматозоидов. Низкое количество сперматозоидов или плохая подвижность мешают естественному оплодотворению.
Патология успешно корректируется, при грамотной диагностике и адекватной терапии врачи могут быстро добиться положительных результатов. В клинике Доктор АкНер работают врачи с опытом андрологии, которые проведут все необходимые исследования, выявят причины патологии, назначат препараты и лечебные процедуры для коррекции состояния.
Виды патологии
О проблемах репродуктивного здоровья имеет смысл говорить, когда пара не может самостоятельно забеременеть более года без использования противозачаточных средств. На сегодняшний день выделяют следующие виды мужского бесплодия:
секреторная, нарушается синтез половых клеток;
экскреторный, аномалия, связанная с движением сперматозоидов по пути оттока;
аутоиммунный, человеческий организм воспринимает собственные половые клетки как инородные тела и вызывает иммунный ответ;
комбинированные, вызванные сразу несколькими факторами;
родственник, не имеет видимых оснований.
По патологическим причинам выделяют следующие виды:
нарушается пре-тестикулярная и гормональная регуляция выработки спермы;
яички, патология в работе яичек;
посттестикулярное нарушение транспорта сперматозоидов или низкая жизнеспособность половых клеток.
Причины патологии
На вопрос, лечится ли мужское бесплодие, нельзя однозначно ответить. Многое зависит от причины заболевания. Современная медицина имеет в своем арсенале достаточное количество инструментов, чтобы справиться с проблемой.

Среди основных факторов мужского бесплодия можно выделить следующие.
Инфекции, передающиеся половым путем (трихомониаз, хламидиоз, гонорея).
Воспалительные процессы в простате и мочеточниках.
Эндокринный дисбаланс, приводящий к гибели сперматозоидов или невозможности их синтеза.
Варикоцеле. Это расширение сосудов в яичках, что приводит к повышению температуры до 34 градусов. Этот способ вызывает повреждение и гибель половых клеток.
Врожденные патологии, обусловленные особенностями развития и наследственными факторами (перекрут, неопущение яичек). Как правило, проблема проходит в первые недели после рождения ребенка.
Перенесенные инфекционные заболевания, влияющие на репродуктивную функцию (паротит, бруцеллез).
Проблемы с сексуальной функцией (недостаточная эрекция, преждевременное семяизвержение, отсутствие семяизвержения).
Новообразования яичек. Доброкачественные и злокачественные опухоли приводят к снижению потенции.
Ретроградная эякуляция (перенос спермы в мочевой пузырь).
Факторы риска
Диагноз мужского бесплодия можно получить из-за неправильного образа жизни и вредных привычек. Негативное воздействие на организм влияет на все системы, включая репродуктивную систему.
Среди наиболее влиятельных факторов риска:
химическое действие таких препаратов, как ксилол, бензол, толуол;
несоблюдение температурного режима яичек;
депрессия и нервный срыв;
тяжелые психические расстройства, влияющие на либидо и фертильность;
лишний вес;
прием лекарств (анаболические стероиды, гормональные вещества);
Постановка диагноза
Можно ли вылечить мужское бесплодие во многом зависит от правильного диагноза. Врачи клиники доктора АкНер обладают необходимым медицинским оборудованием, опытом и квалификацией, чтобы быстро и точно определить причину проблемы.

Основной прием андролога включает в себя визуальный осмотр, анамнез пациента и изучение возможных генетических факторов. Для уточнения диагноза назначают лабораторные и инструментальные исследования:
спермограмма (анализ показывает физические, функциональные и химические характеристики спермы, для более точных результатов его проводят два-три раза);
уЗИ яичек (стандартный метод диагностики варикоцеле, опухолевых патологий);
анализ крови на гормоны;
анализ мочи после семяизвержения (позволяет выявить ретроградный механизм движения сперматозоидов);
ПЦР-диагностика инфекций, передающихся половым путем;
генетические тесты для исключения наследственных факторов;
биопсия яичек для гистологического исследования клеток яичек;
трансректальное УЗИ для исследования предстательной железы.
Терапия
Методы лечения мужского бесплодия основаны на устранении причин, его вызывающих. Если специалист не выявит конкретной патологии, пациенту рекомендуется изменить образ жизни и диету. Для повышения фертильности показано:
соблюдать распорядок дня;
минимизировать стрессоры;
пройти терапию при хронических заболеваниях;
если у вас избыточный вес, соблюдайте диету с ограничением калорий.
Сбалансированная диета играет важную роль в нормальном синтезе спермы. Недостаток минералов и витаминов в организме может снизить способность к оплодотворению.
Многих пациентов беспокоит, лечится ли мужское бесплодие. Сегодня существует множество методов, позволяющих улучшить фертильность.
антибактериальные и противовирусные препараты для устранения инфекций, передающихся половым путем;
иммуномодулирующие препараты для повышения иммунитета;
поливитамины и минералы для нормализации обмена веществ;
полиметаллические комплексы с высоким содержанием цинка и селена, способствующие сперматогенезу;
препараты от дисбаланса мужских гормонов;
глюкокортикоиды при аутоиммунном бесплодии.
Некоторые формы мужского бесплодия лечат исключительно хирургическим путем. Вмешательство направлено на восстановление проницаемости сперматозоидов, удаление опухолевых образований или устранение варикоцеле. Лечение мужского бесплодия требует комбинированной и комплексной терапии.
Вспомогательные репродуктивные технологии
В некоторых случаях мужской фактор бесплодия становится показанием к репродуктивным манипуляциям.
Внутриматочная инсеминация. Его назначают при сексуальных дисфункциях, когда нормальная половая жизнь невозможна. Метод актуален, если есть отмирание спермы в слизи шейки матки.
ЭКО по протоколу ICSI. Показан при азооспермии, астенозооспермии, сочетанных патологиях сперматозоидов.
Мужское бесплодие
Уникальный опыт 15-летней работы в NN PRIMA. Отт, руководитель клиники, доцент Игнатовский А.В.
Современные протоколы обследования и лечения пациентов с диагнозом мужское бесплодие.
Мужское бесплодие является актуальной проблемой и приобретает особое медико-социальное значение как в нашей стране, так и за рубежом. Это связано с увеличением частоты заболеваний половых органов у мужчин, увеличением аномалий развития, вызванных влиянием вредных факторов окружающей среды, аллергизацией населения, обширным и бесконтрольным употреблением лекарственных препаратов и другими факторами. Нарушение фертильности приводит к увеличению бесплодных браков, разводов и ухудшению демографических показателей. Процент бесплодных браков в мире достигает 15%, причем половина из них связана с мужским бесплодием.
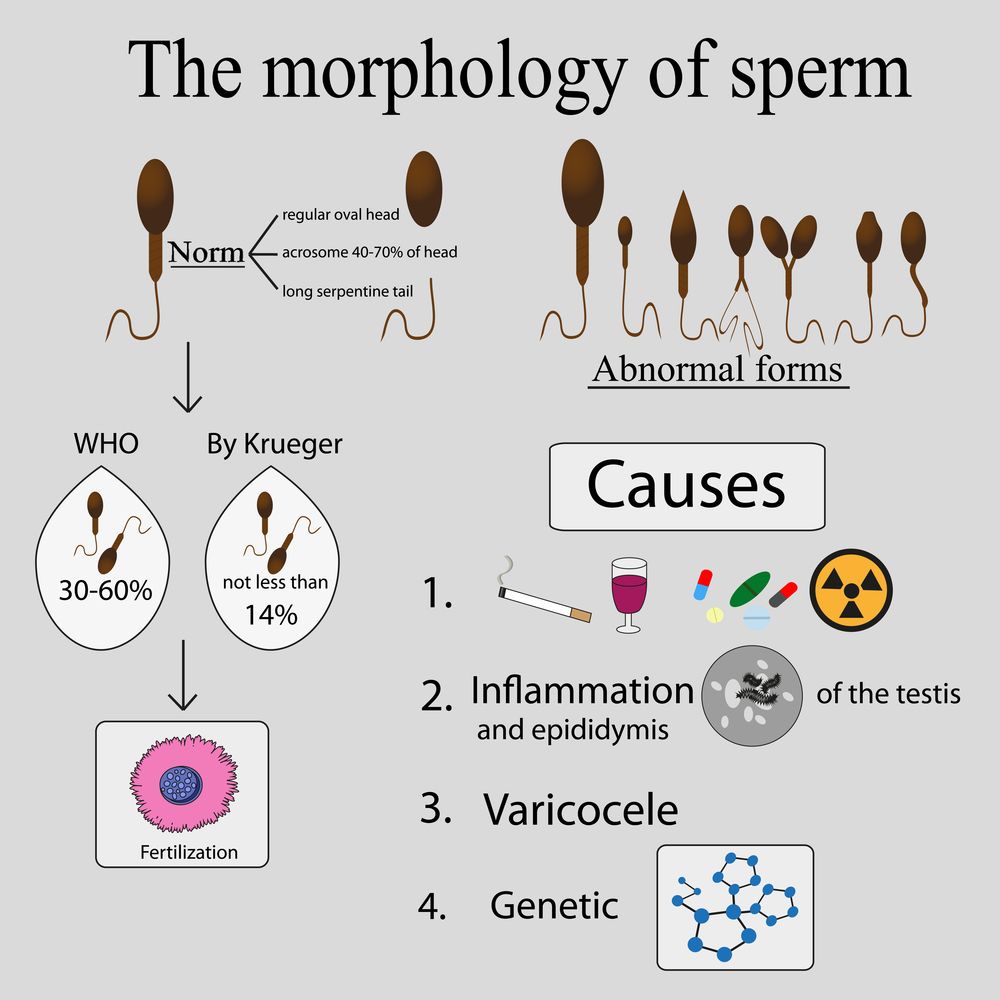
Причины мужского бесплодия
Мужское бесплодие возникает из-за многочисленных патологических процессов в организме, вызывающих дистрофические изменения семенных канальцев и интерстициальной ткани яичек, приводящие к развитию патоспермии (изменения эякулята) и снижению секреции половых гормонов.
Нервно-психический фактор мужского бесплодия
В большинстве случаев центральная нервная система реагирует первой среди других систем организма, обеспечивая значительные изменения в обмене веществ. Чаще всего это происходит при участии промежуточных звеньев гипоталамуса и гипофиза.
Тяжелая психическая травма, воздействующая через репродуктивный центр гипоталамуса, часто приводит к олиго- или азооспермии.
Серьезное повреждение сперматогенного эпителия яичек в результате травмы спинного мозга также зависит от степени и местоположения поражения. После поражения головного и спинного мозга в яичках происходит десквамация и вакуолизация половых клеток, атрофия семенных канальцев, подавление и прекращение сперматогенеза, а также снижение уровня тестостерона в крови. Большое значение придается вегетативной нервной системе, которая влияет не только на потенцию, но и на сперматогенез.
Врожденные и генетические причины мужского бесплодия
За последние несколько десятилетий произошло значительное увеличение количества врожденных патологических изменений яичек, которые сейчас достигли 4-5%. Врожденные и хромосомные аномалии развития половых органов, приводящие к бесплодию у мужчин, описаны в соответствующих разделах монографии (крипторхизм, монорхизм, анархизм, дисгенезия гонад и др.).
Генетические причины бесплодия могут быть определены при соответствующем цитогенетическом исследовании
Инфекционный фактор мужского бесплодия
Важная роль в причинах бесплодия отводится таким заболеваниям, как свинка (паротит), сыпной тиф, брюшной тиф, малярия, туберкулез, бруцеллез, венерические заболевания и др. вт 5 до 36%.
Особое место в мужском бесплодии занимает свинка (свинка), которая часто осложняется орхитом. Это осложнение развивается в процессе самого заболевания. При этом поражаются все ткани яичка. Но его паренхима и семявыносящий проток, которые соединяют яичко с головкой придатка яичка, особенно уязвимы.
Орхит хоть и встречается реже, но осложняет другие инфекционные заболевания (брюшной тиф, паратиф, бруцеллез, грипп, сепсис и др.). Особенно вредно токсическое действие на сперматогенный эпителий при нескольких тяжелых инфекционных заболеваниях или хронических инфекциях. При этом важная роль в патогенезе бесплодия отводится повреждению гематоэнцефалического барьера и развитию аутоиммунного асперматогенеза.
Экзогенные интоксикации и мужское бесплодие
Хроническая и острая интоксикация может оказывать как прямое (первичное) влияние на генеративную ткань яичка, так и косвенное (вторичное) действие из-за нарушения барьерной функции печени, а также пагубно воздействовать на нервную систему. Яды также могут вызывать клеточную гипоксию из-за конкурентного сдвига кислорода в молекуле гемоглобина и из-за токсического повреждения эритроцитов. Не менее важна, вероятно, тканевая гипоксия, тесно связанная с метаболическим ацидозом и прямым ингибирующим действием токсических веществ на респираторные ферменты.
Многочисленные профессиональные и другие интоксикации губительно действуют на эмбриональный эпителий яичка. Поэтому рекомендуется уделять особое внимание условиям труда мужчин, контактирующих с промышленными ядами, такими как свинец, ртуть, марганец, фосфор, сероуглерод, этиленамин, аммиак, бензол, гранозан, органические пероксиды и т.д. Постоянная работа с этими веществами может постепенно привести к повреждению очень чувствительного зародышевого эпителия семенников.
Привычные интоксикации (алкоголь, никотин) и мужское бесплодие
С практической точки зрения, злоупотребление алкоголем и табаком имеет большое значение. У людей, страдающих алкоголизмом, возникают выраженные изменения эякулята, которые сводятся к увеличению неподвижных и патологических форм сперматозоидов. На основании клинических и экспериментальных исследований у людей, страдающих хроническим алкоголизмом, наблюдается жировая дегенерация эмбрионального эпителия и разрастание соединительной ткани в яичках.
Большое значение придается повреждающему действию алкоголя на печень, что в конечном итоге приводит к вторичной потере функции яичек.
Фактор питания и мужское бесплодие
Фактор питания играет важную роль в процессе сперматогенеза. Неадекватное питание, раннее полное или частичное голодание приводят к изменениям яичек. Эти изменения особенно значительны у детей и подростков до полового созревания. Особое значение имеют белки, незаменимые аминокислоты (аргинин, триптофан, лизин, метионин, лейцин и др.) И витамины (A, C, D, E). Снижение содержания этих веществ в пище вызывает нарушение потенции, а также генеративной функции из-за нарушения некоторых защитных систем организма, в частности антиоксидантной системы.
Эндокринные нарушения и мужское бесплодие
Нарушение функции эндокринных и других внутренних органов (щитовидной железы, надпочечников, шишковидной железы, поджелудочной железы), а также заболевания гипофиза и других желез внутренней секреции вызывают изменения функции яичек. Эти изменения, когда симптомы не выражены, основное заболевание, как правило, не достигает степени азооспермии, а при степени тяжести эндокринных заболеваний вопрос обычно ставится не о восстановлении фертильности, а о лечении основного заболевания под наблюдением эндокринолога.
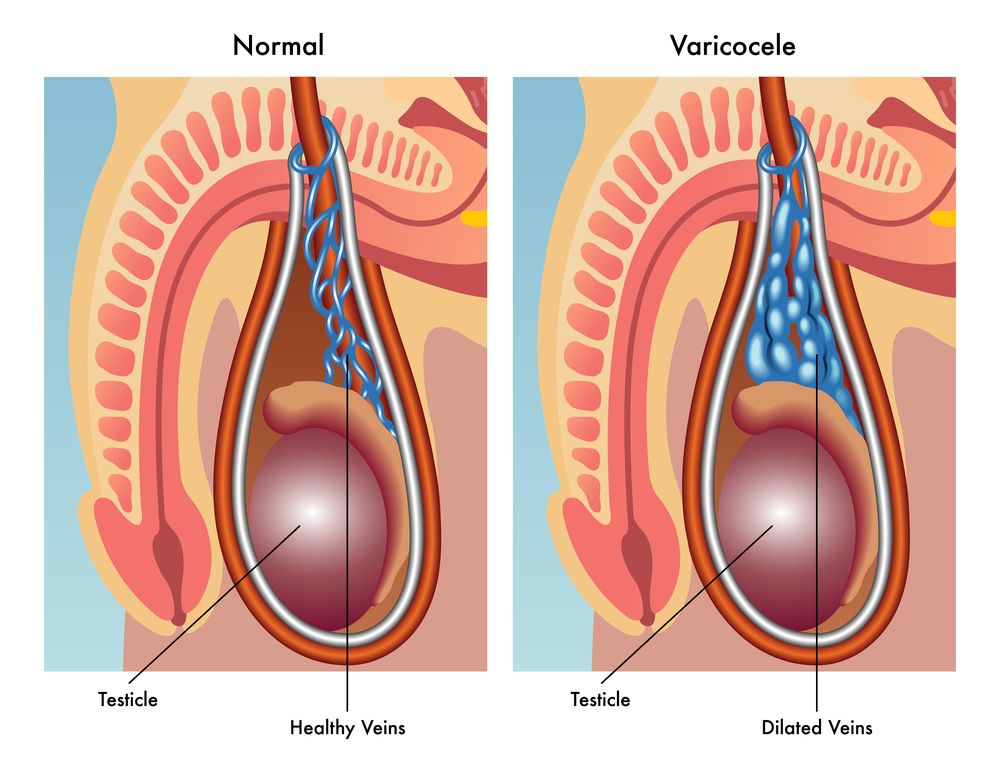
Застой венозной крови в половых органах
Веностаз в половых органах, развивающийся из-за нарушения строения урогенитального венозного сплетения, застойного простатита и других заболеваний, может приводить к гипоксии, нарушению тканевого дыхания, изменению физиологической функции яичек и придаточных половых желез с малым развитием бесплодие.
Аутоиммунные поражения половых желез
Важную роль при травмах, ишемии, воспалении, воздействии токсических веществ и температурных воздействий отводят нарушению гематоэнцефалического барьера. Этим можно объяснить нарушение сперматогенеза в здоровом яичке патологическим процессом в контралатеральном.
Нарушение гемато-орхического барьера. Накапливается все больше факторов, указывающих на важную роль аутоиммунных процессов в патогенезе асперматогенеза.
Травма половых органов, в зависимости от характера и силы, может привести к необратимым изменениям структуры и функции яичек.
Операция на оболочках яичек и семенного канатика может негативно повлиять на паренхиму яичка и помешать выработке спермы. Эти нарушения в большинстве случаев необратимы и заканчиваются атрофией семенных канальцев.
У 2% пациентов, обследованных на бесплодие, возможной причиной заболевания является заживление предыдущей грыжи. Частичная или полная стерилизация может привести к травме, возможной во время операции по поводу грыжи, когда в некоторых случаях происходит сжатие сосудов, питающих яички, или случайное лигирование сосудов и семявыносящего протока. Они придают большое значение венозному застою, который может возникнуть после герниопластики из-за сдавления семенного канатика тугими швами или рубцевания пахового кольца, что приводит к дегенерации тканей яичек и их атрофии.
Патогенез и классификация мужского бесплодия
Согласно современным представлениям, для определения характера лечебных мероприятий при мужском бесплодии следует различать следующие основные формы: секреторную, экскреторную, аутоиммунную, комбинированную и относительную. Секреторное бесплодие вызвано гипогонадизмом, недостатком мужских половых гормонов.
Различают первичный (врожденный) и вторичный (приобретенный) гипогонадизм.
При первичной функциональной недостаточности яичек патологический процесс напрямую влияет на яички (врожденная дисгенезия, крипторхизм, орхит, травма).
При вторичном гипогонадизме нарушается функция яичек из-за повреждения гипоталамо-гипофизарной системы, эндокринной системы и других органов.
Вторичный гипогонадизм, возникающий при различных патологических процессах в гипоталамо-гипофизарной области (травмы, стресс, нейроинфекция, опухоли гипофиза и др.), Вызван резким снижением секреции гонадотропных гормонов, которые являются мощным специфическим стимулятором функции яичек вторичный гипогонадизм называется вторичным гипогонадизмом.
Большинство исследователей связывают повреждение яичек в результате заболевания эндокринных желез с вторичным гипогонадизмом.
Клинически гипосперматогенез проявляется олигоазооспермией различной степени. Если патологический эффект продолжается, сперматогенез останавливается на стадии сперматоцитов или сперматогонии, что соответствует азооспермии. При атрофии сперматогенного эпителия (синдром сустентоцитов) в эякуляте выявляется аспермия.
Токсические воспалительные процессы вызывают вакуолизацию и десквамацию глубоких слоев семенных канальцев, их фиброзное перерождение, склероз и атрофию паренхимы яичка. Первичное поражение сперматогенного эпителия сопровождается снижением продукции эстрогеноподобного вещества (ингибина) в сустентоцитах. Обнаружена прямая корреляция между его содержанием в крови и плотностью сперматозоидов в эякуляте.
Экскреторное бесплодие развивается из-за заболеваний или пороков развития уретры и добавочных гонад, непроходимости семявыносящего протока, асперматизма. Во время нормального сперматогенеза из-за непроходимости семявыносящего протока сперматозоиды и клетки сперматогенеза не попадают в эякулят.
Чем сложнее процесс, тем значительнее гормональные изменения. Снижается уровень тестостерона, увеличивается содержание гонадотропинов (ФСГ, ЛГ, ЛТГ) и эстрогенов, что приводит к нарушению сперматогенеза, то есть развивается секреторное бесплодие.
Двусторонняя непроходимость семявыносящего протока проявляется аспермией — отсутствием сперматозоидов в эякуляте.
Секреторная от экскреторной аспермии, если у пациента яички нормального размера, можно отличить при гистологическом исследовании биопсии яичка.
Иммунное бесплодие может быть результатом иммунологического конфликта между супругами (изоиммунного), который возникает в ответ на попадание в женские половые пути эякулята, обладающего мощными антигенными свойствами. Конфликту могут способствовать идиосинкразия, несовместимость в системах ABO, HLA, нарушения в состоянии гуморальных и центральных связей иммунитета и т.д.
Аутоиммунное бесплодие возникает у мужчин при нарушении гематологического барьера яичка. Аутоиммунные процессы могут сопровождать инфекционные заболевания, орхит, травму яичек, варикоцеле, застой (застой) в мочеполовом венозном сплетении, экзогенную интоксикацию и другие патологические процессы.
Комбинированная форма бесплодия была выявлена в 1972 году. При этом наблюдается сочетание секреторной недостаточности за счет гормональных нарушений разной природы и выделительного компонента в виде воспалительных изменений добавочных половых желез. Тщательное обследование пациента позволяет решить вопрос, какой из названных факторов преобладает и с чего начать лечение.
Относительное бесплодие устанавливается при отсутствии патологических изменений при обследовании супружеской пары. Возможно, это связано с несовершенством методов расследования. При относительном бесплодии часто обнаруживаются иммунологические причины, дисфункции центральной нервной системы, сексуальные дисфункции у женщин, биологическая неполноценность половых клеток; Выявлены и другие нарушения.
Диагностика мужского бесплодия
 Брак следует считать бесплодным, если беременность не наступила в течение одного года нормальной жизни без использования противозачаточных средств.
Брак следует считать бесплодным, если беременность не наступила в течение одного года нормальной жизни без использования противозачаточных средств.
Диагностика бесплодия у мужчин должна включать анамнез, исследование эякулята, исследование эндокринной функции яичек, надпочечников, гипоталамус-гипофизарной системы, генетическое исследование и, при необходимости, биопсию яичка.
Особое внимание уделяется заболеваниям половых органов (простатит, везикулит, уретрит, колликулит, эпидидимит), негативно влияющим на генеративную и копулятивную функции. Отмечаются состояния, способствующие развитию застойных явлений в органах малого таза (малоподвижный образ жизни, заболевания вен). Обратите внимание на половое развитие пациента (возраст первого полового акта, степень либидо, характер эрекции, оргазма, частота полового акта, продолжительность). Важно установить продолжительность брака, который не сопровождался беременностью жены, наличием детей, рожденных до или после болезни, с использованием противозачаточных средств.
При дефиците тестостерона наблюдается слабое развитие мышц, низкая работоспособность, повышенная утомляемость, бессонница, ослабление бороды и рост усов, депрессия и снижение половой потенции. Кожа у таких пациентов мягкая и бледная. Холодные руки и ноги указывают на вегетативную лабильность семенной железы и пузырьков.
Исследование эякулята
Макроскопические, микроскопические, биохимические и иммунологические исследования эякулята имеют решающее значение для диагностики функциональных нарушений гонад и оценки фертильности мужчин. Методы получения эякулята едины практически у всех исследователей. Чаще всего эякуляция достигается за счет мастурбации.
Рекомендуется исследовать эякулят после 4-5 дней воздержания. Эякулят должен быть получен целиком, так как разные порции содержат разное количество спермы.
В эякуляте наблюдаются следующие изменения:
Азооспермия характерна для секреторной формы бесплодия, при которой происходит угнетение сперматогенеза на разных стадиях. Это подтверждается наличием в эякуляте некоторых сперматогенных клеток.
Аспермия характерна для выделительной формы бесплодия и связана с двусторонней обструкцией семявыносящего протока с нормальной генеративной функцией яичек. Однако аспермия может указывать на полное отсутствие сперматогенного эпителия. Для установления истинной причины патоспермии в таких случаях показана биопсия яичка.
Тератозооспермия характеризуется большим количеством дегенеративных форм сперматозоидов (менее 4%).
Астенозооспермия — довольно частое патологическое состояние, при нем наблюдается только нарушение подвижности сперматозоидов.
Асперматизм — это отсутствие выделений эякулята во время полового акта. При истинном асперматизме (анэякуляторном синдроме) половой акт не заканчивается эякуляцией и, следовательно, оргазмом, при ложном асперматизме половой акт заканчивается эякуляцией и оргазмом, но эякулят выбрасывается в мочевой пузырь.
Иммунологические исследования эякулята. Обнаружение антител к сперме. Сперматогенный эпителий хорошо защищен от инфекционных и токсических воздействий гемато-яичковым барьером, который в исключительных случаях нарушается. Нарушение проницаемости или структуры этого гемато-тестикулярного барьера, образованного его собственной мембраной из семенных канальцев и тестикулярных клеток, играет важную роль в развитии аутоиммунного бесплодия.
Исследование секрета предстательной железы. При исследовании секрета предстательной железы под микроскопом обращают внимание на количество лейкоцитов и зерен лецитина в поле зрения. Увеличение количества лейкоцитов (более 10 в поле зрения) и уменьшение количества гранул лецитина характерны для хронического воспаления предстательной железы.
Биопсия яичка. Гистологическое исследование биопата яичка позволяет определить степень патологического процесса или дегенеративных изменений в нем, способность зародышевого эпителия к регенерации и судить о состоянии интерстициальной ткани, характеризующей эндокринную активность яичек. Это позволяет провести дифференциальную диагностику между обструктивной и необструктивной формами аспермии и решить проблему показаний к хирургическому лечению бесплодия. Биопсия показана пациентам с аспермией и нормально развитыми яичками. Используется открытая биопсия яичка. Выполняется в амбулаторных условиях с соблюдением всех правил асептики.
Лечение мужского бесплодия
Общие организационные положения. Следует исключить курение, употребление алкоголя, бесконтрольное употребление наркотиков, которые сами по себе могут вызвать нарушение генеративной функции. Необходимо выявить и устранить влияние вредных производственных факторов, так как они часто могут усложнить ситуацию. Достаточный отдых: сон — это период времени, в течение которого организм восстанавливает свои силы, нормализуется выработка некоторых гормонов. Но в течение недели важно выделить несколько дней для ДОПОЛНИТЕЛЬНЫХ физических нагрузок — тренажерный зал, плавание, активные физические нагрузки на улице (зимой — катание на лыжах, летом — волейбол, теннис). Однако физические нагрузки не должны заканчиваться — оцените самочувствие после тренировки — должна быть приятная усталость, головокружение, тошнота — признаки чрезмерного стресса.
необходимо устранить факторы, вызывающие депрессию, страх, чрезмерные и продолжительные физические нагрузки. Всем пациентам следует рекомендовать ежедневно выполнять утреннюю зарядку, в том числе упражнения, улучшающие дыхание, повышающие тонус мышц тазового дна, мышц живота, при небольших физических нагрузках требуется активный двигательный режим (ходьба, плавание, занятия спортом на свежем воздухе). При физическом характере работы рекомендуется отдых с включением положительного психоэмоционального напряжения.
Питание при всех формах бесплодия должно быть регулярным, пища должна содержать достаточное количество белков, жиров, углеводов, витаминов и минералов. В рацион должны входить продукты, богатые белком, содержащие незаменимые аминокислоты: мясо животных, птица, морская рыба, яйца, творог.
в обязательном порядке использовать растительное масло (подсолнечное, кукурузное, оливковое, арахисовое). Необходимо включать в пищу свежие фрукты и овощи (свеклу, морковь, тыкву, абрикосы, яблоки, цитрусовые и т.д.). Приготовление салатов на растительном масле способствует усвоению жирорастворимых витаминов (A, D, E, K). Сухофрукты служат поставщиками минеральных солей и микроэлементов. Людям с ограниченным питанием рекомендуется употреблять мед, в котором содержатся витамины, биологически активные вещества, микроэлементы. Запрещено употребление излишне острых блюд, приправ, копченостей.
При налаживании половой жизни следует учитывать следующие факторы. Частые половые контакты приводят к ухудшению оплодотворяющей способности эякулята из-за уменьшения количества и появления молодых форм спермы. Редкий половой акт приводит к увеличению количества сперматозоидов, но способствует их старению, что также снижает оплодотворяющую способность эякулята. 3-5 дней воздержания — оптимальный период для нормализации спермограммы у здорового мужчины. Также следует учитывать дни овуляции у женщин, так как только в этот период возможно зачатие. После полового акта жена должна оставаться в постели с приподнятым тазом в течение 30-40 минут, что помогает сохранить лужу семени возле шейки матки.
Общие лечебные мероприятия. Рациональная витаминотерапия имеет большое значение для нормализации синтеза половых гормонов и генеративной функции яичек. Назначают витамины А, Е, D, К, В1, В2. Существуют комбинированные препараты: витамин А с витамином Е в виде эвитальных препаратов, содержащих комплекс незаменимых витаминов, а также витаминов и микроэлементов, аминокислот.
Вторичный гипогонадизм. Лечение вторичного (гипогонадотропного) гипогонадизма заключается в применении гонадотропинов, гонадолиберинов или препаратов, стимулирующих их высвобождение. В этом случае показано применение хорионического гонадотропина и его аналогов (хориогонин, прегнил, профази и др.).
Поэтому его введение можно сочетать с введением андрогенов надпочечникового происхождения, обладающих анаболическими свойствами, или чередовать с назначением препаратов, содержащих тестостерон. При отсутствии резервной андрогенной функции яичек лечение хорионическим гонадотропином не имеет смысла. В этом случае следует провести заместительную терапию тестостероном и другими андрогенами.
При дефиците ФСГ применяют климактерический гонадотропин, фолистиман, антрогон. В основном они содержат ФСГ, который активирует сперматогенез. Действуя на митотическую фазу сперматогенеза, ФСГ увеличивает количество семенных клеток и стимулирует их деление на сперматоциты. Возможно совмещение назначения фолликулостимулирующих и лютеинизирующих гонадотропинов.
Стимуляторы сперматогенеза широко распространены. Чаще всего в составе комплексного лечения назначают Спеман, Спеман-форте. Продолжительность лечения не менее 3-6 месяцев.
Понедельник — пятница 9:00 — 20:00
Суббота 10:00 — 18:00
Воскресенье выходной день
Регистрация по телефону:
+7 (812) 918 56 00
