Диагностика и лечение бесплодия. Видео прямого эфира профессора Пучкова К.В.
Бесплодие — это неспособность организма к зачатию, отсутствие беременности у женщины детородного возраста с ее типичной локализацией. Брак считается бесплодным, если в течение одного года супружеской жизни без противозачаточных средств не наступила беременность.
Женское бесплодие — одна из самых актуальных тем современной медицины. Заболеваемость бесплодием в разных странах колеблется от 4 до 29% и имеет тенденцию к увеличению в некоторых регионах. В нашей стране эта проблема приобретает особое значение в связи со сложной демографической ситуацией, характеризующейся значительным падением рождаемости. Исследования, проведенные несколько лет назад в США, показали, что 10–15% пар в возрасте от 15 до 44 лет бесплодны. По данным ВОЗ, при уровне бесплодия 15% и более его влияние на демографические показатели значительно превышает суммарный эффект выкидыша и перинатальных потерь. При такой частоте бесплодия возникает социально-демографическая проблема национального масштаба.
По мнению ведущих гинекологов, в диагностике бесплодия наиболее рациональная трехступенчатая схема обследования и лечения пациенток, которая предусматривает тесное сотрудничество и преемственность первичной медико-санитарной помощи, Центром эндоскопической хирургии и гинекологии и Центром репродукции и семьи. Планирование.
Для определения типа бесплодия и показаний к операции, а также для выбора правильной тактики хирургического лечения вам необходимо отправить мне на личный адрес электронной почты puchkovkv@mail.ru puchkovkv@mail.ru скопировать полное описание на УЗИ органов малого таза по возможности данные о проходимости маточных труб, результаты крови на гормоны, указывают возраст и основные недуги. Тогда я могу дать более точный ответ на вашу ситуацию.
На первом этапе (в условиях женской консультации) для постановки диагноза применяется широкий комплекс мероприятий, в том числе изучение нарушений и анамнеза (характер формирования менструальной функции, изменение массы тела за короткий период времени, наличие секрета из молочных желез, хирургические вмешательства, перенесенные заболевания, передающиеся половым путем, предыдущие тесты на бесплодие, оценка фертильности, методы регулирования фертильности, половая жизнь), общие и специальные гинекологические осмотры, общеклинические осмотры, анализы на венерические заболевания, исследование мазков из влагалища, уретры, цервикального канала на степень чистоты и флоры, измерение базальной температуры не менее 2-х менструальных циклов, определение индекса массы тела и количества волосяного покрова, УЗИ органов малого таза с помощью трансвагинальных датчиков на 5-7 день менструального цикла, гистеросальпингографии, скрининга или монал (LH, FSH, PRL, E2, P, T, K, T4, TTG, DEAS, 17-KS). Следует отметить, что однократное определение исходного уровня гормонов в крови не всегда может быть информативным.
Гормональные тесты (прогестерон, кломифен, метоклопрамид, дексаметазон и хорионический гонадотропин) позволяют уточнить состояние различных отделов репродуктивной системы или выяснить их резервные возможности. Дополнительно показано гистологическое исследование биоптата эндометрия во 2 фазе менструального цикла (за 1-2 дня до следующей предполагаемой менструации) и кольпоскопия, позволяющая выявить признаки кольпита, цервицита, эндоцервицита, шейки матки эрозия — проявления хронической инфекции половых органов.
Иммуноферментный анализ, в том числе посткоитальный, важен. Последнее позволяет косвенно судить о наличии антиспермальных антител, которые могут присутствовать в сыворотке крови женщины, слизи цервикального канала и перитонеальной жидкости с частотой от 5 до 65%. Основным методом скринингового иммуноанализа является MAP-тест, выявляющий антиспермальные антитела в эякуляте.
Дополнительные методы обследования, применяемые по показаниям у женщин с нерегулярным менструальным ритмом, включают рентген черепа и турецкого седла, компьютерную томографию и ядерный магнитный резонанс, ультразвуковое исследование щитовидной железы.
Комплексное клинико-лабораторное обследование женщин, состоящих в бесплодных браках, позволяет выявить следующие причины бесплодия:
- сексуальная дисфункция;
- гиперпролактинемия;
- органические нарушения гипоталамо-гипофизарной области;
- аменорея с повышенным уровнем ФСГ;
- аменорея при нормальном уровне эстрадиола;
- аменорея с пониженным уровнем эстрадиола;
- олигоменорея;
- нерегулярный менструальный цикл и / или ановуляция;
- ановуляция при регулярных менструациях;
- врожденные аномалии половых органов;
- туба-брюшинный;
- спаечный процесс в малом тазу;
- генитальный эндометриоз;
- приобретенная патология (опухоли матки и яичников);
- туберкулез половых органов;
- ятрогенные причины;
- системные причины;
- отрицательный посткоитальный тест;
- неизвестные причины (когда не проводилась лапароскопия);
- бесплодие неустановленного происхождения (с применением всех методов обследования, в том числе эндоскопического).
Согласно международному алгоритму диагностики женского бесплодия, разработанному ВОЗ, точный диагноз может быть поставлен только при включении эндоскопических методов в комплекс обследования.
Уточнение показаний и выполнение хирургического вмешательства (II этап) проводится в Центре эндоскопической хирургии и гинекологии Швейцарской университетской клиники. Лапароскопия и гистероскопия рассматриваются не только как завершающий этап диагностики, но и как первый этап патогенетически обоснованной терапии. Малоинвазивные технологии позволяют поставить точный диагноз и провести малотравматичную микрохирургическую коррекцию выявленных изменений (разделение спаек, восстановление проходимости маточных труб, иссечение эндометриоидных очагов, удаление кист яичников, консервативная миомэктомия) без дальнейшего развитие спаечного процесса. Гистероскопию можно проводить самостоятельно или в сочетании с лапароскопией для уточнения состояния эндометрия и его биопсии под визуальным контролем.
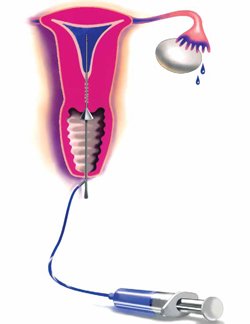
Рис. 1. Гистероскопическая диагностика и лечение внутриутробной патологии (схема)
Внутриматочная хирургия позволяет исправить практически все патологические изменения в полости матки. Стандартным методом лечения этого заболевания стало гистеросектоскопическое рассечение внутриматочной перегородки. Причину этого легко понять: во время эндоскопической операции стенка матки не рассекается, поэтому в дальнейшем кесарево сечение не требуется. То же самое касается гистероскопического удаления полипов эндометрия, подслизистой миомы матки и рассечения внутриматочных синехий. Кроме того, важно значительно снизить количество госпитализированных женщин после таких операций, ускорить реабилитацию и восстановление трудоспособности пациентов и косметический эффект.
В Центре репродукции и планирования семьи рекомендуется раннее восстановительное лечение, начатое через 1-2 дня после операции, а также отсроченное восстановительное лечение продолжительностью 1-6 месяцев (этап III). Он предполагает использование медикаментозной терапии и других методов лечебного воздействия. Параллельная оценка результатов эндоскопической хирургии и реабилитационного лечения (контроль ГСГ, повторная и контрольная гистероскопия, контроль гормонального скрининга и т.д.) позволяет наметить дальнейшую тактику ведения пациента. Если после лечения беременность не наступила, пациентку следует направить на экстракорпоральное оплодотворение и ПЭ.
Содержание
- 1 Хирургическое лечение женского бесплодия
- 1.1 Сальпингоовариолизис — хирургическое лечение бесплодия
- 1.2 Предоперационная подготовка при лечении женского бесплодия
- 1.3 Хирургическое лечение трубно-перитонеального бесплодия
- 1.4 Фимбриолизис — хирургическое лечение бесплодия
- 1.5 Сальпингостомия — хирургическое лечение бесплодия
- 1.6 Сальпингонеостомия
- 1.7 Сальпингэктомия
- 1.8 Эндометриоз и бесплодие
- 1.9 Оперативные вмешательства при склерополикистозе яичников
- 1.10 Диатермокаутеризация яичников
Хирургическое лечение женского бесплодия
Посмотреть видео операций профессора Пучкова К.В. Вы можете на сайте «Видео операций лучших хирургов мира».
Интервью с профессором Пучковым на 1-м медицинском канале на тему: «Спаечная болезнь и бесплодие»
Эндоскопия — метод, позволяющий точно определить патологию органов малого таза, значительно сократить время обследования и провести малотравматичную коррекцию выявленных изменений без последующего развития спаечного процесса. Более чем двадцатилетний опыт ее применения при женском бесплодии свидетельствует о том, что при регулярном менструальном ритме лапароскопия показана всем без исключения пациенткам, так как 70-85% из них имеют различные гинекологические заболевания. У женщин с различными формами репродуктивных нарушений лапароскопия целесообразна уже на начальных этапах обследования, так как позволяет своевременно диагностировать перитонеальные формы бесплодия, «малые» формы эндометриоза, опухолевые образования матки и малых яичников, которые они не могут быть обнаружены с такой же степенью достоверности другими методами.
Что касается пациенток с эндокринными нарушениями, то в этой группе лапароскопию следует проводить после 6-12 месяцев безуспешной гормональной терапии, поскольку отсутствие беременности в эти периоды при адекватном лечении свидетельствует о наличии комбинированных факторов бесплодия.
Лапароскопия при женском бесплодии показана во всех случаях, когда дальнейшее обследование и лечение бесплодия невозможно без непосредственного осмотра органов малого таза:
- подозрение на спаечные процессы в полости малого таза, непроходимость маточных труб и сактосальпинкса (данные GHA);
- склерополические яичники;
- опухолевые образования яичников;
- наружный генитальный эндометриоз;
- миоматозные узлы;
- пороки развития внутренних половых органов;
- бесплодие неизвестного происхождения;
- отсутствие беременности на фоне гормональной стимуляции не менее 3-6 циклов (при стимуляции овуляции удалось добиться овуляторного менструального цикла);
- при овуляторной и ановуляторной олигоменорее;
- при аменорее на фоне гиперпролактинемии;
- при аменорее на фоне гиперандрогении.
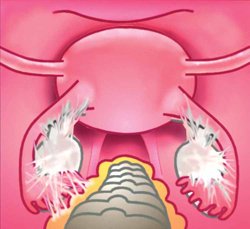
Рисунок 2. Выраженное сращение органов малого таза (схема)

Рисунок 3. Интраоперационная хромосальпингоскопия для проверки проходимости маточных труб
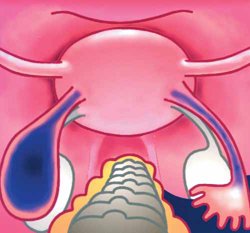
Рис. 4. Результаты хромосальпингоскопии при лапароскопической операции: правая трубка проходима, слева контраст остановился в терминальном отделе
Сальпингоовариолизис — хирургическое лечение бесплодия
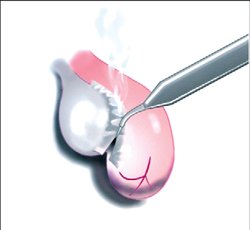
Рис. 5. Крестообразное рассечение ампулярного отдела маточной трубы при сальпингостомии.
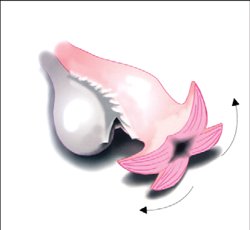
Рисунок 6. Пунктуальная эндокоагуляция брюшины фимбриального отдела маточной трубы, сопровождающаяся выворотом слизистой оболочки наружу
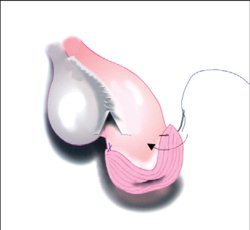
Рисунок 7. Краевая фиксация неостомы микрохирургическими швами (схема)
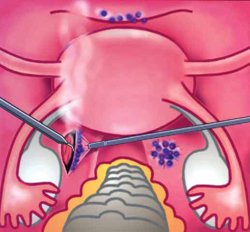
Рис. 8. Иссечение очагов наружного эндометриоза в области крестцово-маточных связок — этап лапароскопической операции (схема)
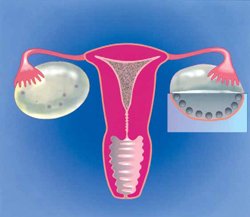
Рисунок 10. Вид поликистозных яичников (СПКЯ) при диагностической лапароскопии (диаграмма)
Рисунок 11. Проведение диатермокаутеризации яичников — этап лапароскопической операции (схема)
Предоперационная подготовка при лечении женского бесплодия
Предоперационная подготовка не отличается от других гинекологических вмешательств и включает:
1. Стандартное предоперационное обследование: общий анализ крови, общий анализ мочи, исследование основных биохимических показателей крови (глюкоза, общий белок, билирубин, АЛТ, АСТ, мочевина, креатинин, остаточный азот), коагулограмма, анализ крови на ВИЧ, реакция Вассермана, группа крови и резус-фактор, ЭКГ, рентгеноскопия (почерк) грудной клетки, осмотр терапевта и анестезиолога, УЗИ органов малого таза, вагинальное исследование.
2. Подготовка кишечника (очистительная клизма накануне и в день операции).
3. Назначение успокаивающих средств накануне операции.
Хирургическое лечение трубно-перитонеального бесплодия
В 30-85% случаев основной причиной бесплодия является патология маточных труб, чаще всего воспалительного генеза. Впервые понятие «перитонеальная форма бесплодия» появилось в отечественной литературе в трудах М. Н. Побединского (1949). Эта форма бесплодия является следствием хирургических вмешательств на органах малого таза (18-35%), осложненных родов (15-18%), внутриматочных вмешательств (53-63%), воспалительных заболеваний придатков матки (23-85%).). У 20-25% женщин воспалительные изменения половых органов выявляются после инфицированных абортов, родов и выкидышей. Прямые изменения маточной трубы сводятся к полной или частичной непроходимости из-за повреждения эпителиального и мышечного слоев ее стенки, перитубарных спаек, нарушения сократительной функции. Это вызывает затруднение или невозможность восприятия яйцеклетки, ее транспортировки в матку, а также некоторые стадии ее развития в период прохождения по маточной трубе. При перитонеальном бесплодии (9,2-34%) проходимость маточных труб не изменяется, но наличие спаек или спаек, нарушающих топографию органов малого таза, также может мешать физиологическим процессам зачатия. Нарушение функциональной активности маточных труб при их анатомической проходимости встречается у 76% женщин. Для оценки степени выраженности спаечного процесса в малом тазу используется классификация Hullka.
В последние годы резко возросло количество заболеваний, передающихся половым путем (ЗППП). Детальное обследование супружеских пар с данным фактором бесплодия выявляет высокую степень инфицирования репродуктивного тракта партнеров хламидиозом (38-56%), уреаплазмой (25,8%), микоплазмой (8,6-25,4%), вирусом простого герпеса (4,9%), гарднереллы (3,7%), гонококки (44-64%). В 17,2% — смешанная хламидийно-уреаплазменная инфекция.
Наружный генитальный эндометриоз, составляющий 20-50%, играет значительную роль в возникновении трубно-перитонеального бесплодия у женщин. Тенденцию к увеличению частоты этого заболевания можно объяснить улучшением диагностики, а также снижением иммунного фона, вызванным стрессом и другими неблагоприятными факторами. Наиболее вероятной причиной снижения способности к зачатию при эндометриозе являются анатомические дефекты органов малого таза, в том числе трубно-яичниковые, спайки брюшины, деформация маточных труб, нарушение захвата яйцеклеток и транспорта гамет и эмбрионов в матке. Уменьшение количества ассоциированных рецепторов эстрогена при данной патологии, изменение количества рецепторов общего прогестерона и изменение их соотношения у этих женщин может привести к формированию патологических процессов в гормонозависимых органах. Значительные изменения в динамике секреции половых стероидов и гонадотропных гормонов гипофиза проявляются овуляторной и эндокринной дисфункцией. Увеличивается базальная секреция во время 1-й и 2-й фазы менструального цикла с дальнейшим выбросом лютеинизирующего гормона и фолликулостимулирующего гормона в кровоток, значение которого в некоторых случаях превышает овуляторный пик. Другими эндокринными факторами бесплодия при эндометриозе являются ановуляция, синдром лютеинизации неовулировавшего фолликула, укорочение лютеиновой фазы цикла, сочетание эндометриоза с галактореей и др. на фоне относительной или абсолютной гиперэстрогении.
Изменения перитонеальной жидкости могут быть дополнительным фактором нарушения генеративной функции. Повышение уровня простагландинов (F2α) и активности факторов перитонеального иммунитета приводит к развитию бесплодия и так называемых малых форм эндометриоза. Жидкость в брюшной полости при эндометриозе содержит повышенное количество Т-клеток, которые продуцируют гамма-интерферон и активируют макрофаги, которые мешают репродуктивным процессам. Перитонеальная жидкость от пациентов с эндометриозом губительно влияет на сперматозоиды in vitro, снижая количество подвижных сперматозоидов до 15,4%, снижая скорость их движения до 8 мкм / сек. Подавляющее действие на репродуктивные процессы (подвижность сперматозоидов, оплодотворение яйцеклеток, имплантация и развитие эмбриона, пролиферация трофобластов) оказывают лимфокины и монокины перитонеальной жидкости.
Хирургическую коррекцию трубно-перитонеального бесплодия целесообразно проводить в 1 фазе менструального цикла с целью обеспечения оптимальных условий регенерации тканей и возможности проведения реабилитационных вмешательств. Трубки осматривают перед введением контраста (индогокармин, раствор метиленового синего), затем отслеживают движение контраста по трубке и его внешний вид с фимбриального среза.
Перед тем как предпринимать какие-либо хирургические манипуляции, связанные с маточными трубами, желательно (если это технически возможно) провести тубоскопию для оценки состояния эндосальпинкса, выявления степени нарушения его складчатости, что имеет очень высокое прогностическое значение. Попытки восстановить проходимость маточной трубы при плохом состоянии ее слизистой не дают положительного эффекта; предпочтительным методом лечения этих пациентов является экстракорпоральное оплодотворение.
Цель операции — восстановить нормальные топографические соотношения путем разрезания спаек вокруг маточной трубы и яичника, изолировав их друг от друга. Сальпингоовариолиз проводится как самостоятельная операция или как подготовительный этап к операции на маточной трубе. Маточная труба (яичник) берется атравматическим зажимом и по возможности перемещается вверх. Спайки рассекают эндоциссором после их предварительной коагуляции. После вскрытия иссекают грубые спайки и удаляют их из брюшной полости. После полного освобождения маточной трубы от спаек проводится овариолиз по всей ее длине. При овариолизе необходимо обязательно приподнять яичник и исследовать его поверхность перед широкой маточной связкой, так как там часто могут быть спайки.
Фимбриолизис — хирургическое лечение бесплодия
Выполняют при фимозе фимбриального отдела маточной трубы. Сохраняя плотное наполнение маточной трубы, эндо-ножницы производят постепенное рассечение по лучевым рубцам и центру звездчатого рубца. Далее в просвет трубки в закрытом состоянии вводятся атравматические щипцы, ветви раскрываются на ширину 2,5-3 см и в этом положении удаляются. Процедуру проводят 2-3 раза.
Сальпингостомия — хирургическое лечение бесплодия
Выполняется при закупорке трубки в ампульном отделе. Отрезок ампулы фиксируется между двумя зажимами (на фоне герметичного заполнения раствором метиленового синего). Запломбированный ампулярный отдел маточной трубы разрезают поперечно эндоскиссором. Края фимбриального отдела инвертируют на расстоянии 1-1,5 см и путем точечной эндокоагуляции брюшины фимбриального отдела на расстоянии 0,5-0,7 см от края устья трубки по ее периметру согласно Техника ушиба, зафиксированная в нужном положении. Из-за эндокоагуляции наружные слои стенки трубки сжимаются и края стомы обращены наружу, что препятствует их слипанию в послеоперационном периоде.
Сальпингонеостомия
Эта операция предполагает создание нового искусственного отверстия в ампуле маточной трубы. Операция проводится при невозможности открытия просвета маточных труб в фимбриальном отделе. После заполнения тюбика метиленовым синим в месте предполагаемого рассечения стенки со стороны, противоположной мезосальпинксу, проводят линейную эндокоагуляцию точечным коагулятором на расстоянии 2-3 см по сечению ампулы с последующим вскрытием просвета. Края неостомы обращены на 0,5-1,0 см с каждой стороны по длине разреза, наложены 2 шва методом интракорпорального узла.
После операции, проведенной в 1 фазе цикла, рекомендуется разрешить беременность в следующем цикле.
Сальпингэктомия
Удаление маточной трубы, измененной из-за воспалительных процессов, мало перспективной с точки зрения восстановления ее функции, показано при хроническом сальпингите, не поддающемся консервативному лечению (особенно при наличии гидросальпинкса), а также может быть подготовительным фаза для последующего экстракорпорального оплодотворения. Эту операцию обычно рекомендуют врачи-репродуктологи.
Эндометриоз и бесплодие
При наружном эндометриозе и бесплодии возможны следующие виды оперативных вмешательств: иссечение очагов, энуклеация эндометриоидных кист яичников, операции, связанные с наличием сочетанной патологии. Поскольку по визуальным проявлениям не всегда можно определить глубину инвазии эндометриоза, ведущие гинекологи отдают предпочтение иссечению эндометриоидных гетеротопий, что позволяет убедиться в их радикальном удалении.
Особенно это касается ретроцервикального эндометриоза. Объем операции в этом случае зависит от степени распространения, инфильтративного разрастания, вовлечения в процесс стенки прямой кишки, сигмовидной кишки и ректовагинальной перегородки. На I и II стадиях распространения, когда эндометриоидные очаги расположены внутри ректовагинальной ткани, как правило, можно удалить эндометриоз в пределах здоровых тканей. Когда в процесс вовлекаются крестцово-маточные связки и серозная оболочка прямой кишки, связочный аппарат и серозная оболочка прямой кишки частично иссекаются.
При ретроцервикальном эндометриозе с вовлечением в процесс слизистой оболочки прямой кишки с проникновением тканей в стенки таза проводят резекцию кишечника. В случае эндометриоидных кист яичников киста иссекается внутри здоровых тканей, капсула эндометриоидной кисты отслаивается, а ложе кисты дополнительно обрабатывается биполярным коагулятором.
Следует отметить, что лечение этой группы пациентов необходимо сочетать (эндоскопическая операция и гормональная терапия), так как результаты восстановления репродуктивной функции увеличиваются почти в три раза.
Оперативные вмешательства при склерополикистозе яичников
Синдром поликистозных яичников (СПКЯ) — патологическое состояние, возникающее в результате нарушения физиологического ритма выработки гонадолиберина. Увеличение частоты и амплитуды выбросов люлибрина приводит к увеличению секреции ЛГ и снижению частоты и амплитуды импульсов ФСГ, регулирующего стероидогенез в яичниках. Изменение их концентрации приводит к увеличению количества андрогенов.
Диагностическими критериями СПКЯ являются: двустороннее увеличение яичников, гладкая, утолщенная, беловато-серая капсула с сосудистым рисунком разной степени тяжести, наличие субкапсулярных кист с желтым содержимым, отсутствие свободной перитонеальной жидкости. Гистология биопсии яичников выявляет утолщение белочной оболочки с наличием множества кистозных фолликулов на разных стадиях атрезии; в некоторых случаях отдельные фолликулы располагаются на фоне множественного разрастания соединительной ткани.
Диатермокаутеризация яичников
Радиальное рассечение ткани яичника до ворот на глубину 1 см в количестве 6-8 с помощью эндоганцио в местах, где видны фолликулы.
Из пораженного участка выливается фолликулярная жидкость и по окончании операции яичник уменьшается до нормальных размеров.
Исследования показали, что эффективность различных эндоскопических методов лечения СПКЯ существенно не различается. Выбор метода зависит от оборудования и инструментов, имеющихся в операционной, а также от приверженности хирурга к конкретному типу операции.
Эффективность лечения СПКЯ оценивается по двум критериям: восстановление менструальной функции и наступление беременности. После операции рекомендуется наблюдение за пациентами в течение 3-4 месяцев. При отсутствии эффекта от хирургического вмешательства с целью восстановления регулярного менструального цикла и наступления беременности индуцируется овуляция. Процент восстановления фертильности явно зависит от продолжительности заболевания: чем раньше будет проведено хирургическое лечение, тем выше вероятность наступления беременности.
Опыт ведущих клиник достоверно свидетельствует о том, что лапароскопия является методом выбора хирургической коррекции трубно-перитонеального бесплодия и поликистоза яичников. Современное развитие малоинвазивной хирургии позволяет проводить все вмешательства на органах малого таза лапароскопическим способом в оптимально ранние сроки для восстановления фертильной функции. Неоспоримые преимущества этого доступа позволяют говорить о совершенно новом качестве жизни женщин в до и послеоперационном периоде.
Поэтому эндоскопия в сохранении и восстановлении репродуктивной функции имеет большое значение. Эффективность диагностики женского бесплодия методом лапароскопии 96-98%. Эффективность комплексного лечения женского бесплодия с помощью лапароскопических хирургических методик составляет около 40%.
Полезные ссылки на различные разделы сайта о хирургическом лечении бесплодия:
