Успешно лечим бесплодие
Пациенты со всего мира
Родился через клинику
понедельник — пятница: 8:30 — 20:00
суббота: 9:00 — 17:00
воскресенье: 10:00 — 15:00
32-летняя Надежда обратилась в клинику АРТ-ЭКО в ноябре 2012 года с диагнозом: вторичное бесплодие, трубно-перитонеальный фактор. Первый брак. Живет с мужем 5 лет.
В 2003 году вне брака ей была сделана лапароскопическая операция по поводу левотрубной беременности и проведена тубэктомия. Экстренная операция сопровождалась обширной кровопотерей, геморрагическим шоком, переливанием крови. В течение 5 лет после операции она без перерыва принимала гормональные контрацептивы.
В 2011 году по поводу хронического сальпингоофорита, болевого синдрома, планирования беременности, лечебно-диагностической лапароскопии: выявлен обширный спаечный процесс, расслоены спайки, произведена пластика правой маточной трубы. Восстановлена проходимость одной трубы.
В 2012 году повторная лапароскопия по поводу хронического сальпингоофорита с формированием правостороннего сактосальпинга, болевого синдрома, планирования беременности. Во время операции обнаружен обширный спаечный процесс с поражением яичников, кишечника, мочевого пузыря, мочеточников, сальника, маточной трубы. Произведено частичное разделение поверхностных спаек, из-за технических трудностей, риска травмирования соседних органов малого таза — кишечника, мочеточников, мочевого пузыря — операция завершена. Радикального иссечения спаек не получено, маточная труба не удалена. Была предпринята попытка изолировать сактосальпинг в интрамуральном отделе трубки с помощью накладок.
При первичном приеме в клинику АРТ-ИВО пациентка жаловалась не только на отсутствие беременности, но и на постоянные боли внизу живота, усиливающиеся перед менструацией, головокружение и эпизоды потери сознания во время менструации в ответ на боль синдром, постоянное повышение температуры тела до 37,5. УЗИ на первичном приеме в заднем своде за маткой показало образование жидкости размером 10,0×3,0 см — сактосальпинги. Левый яичник представлен двумя жидкостными образованиями 29,2 и 23,4 мм, которые по своему строению напоминают фолликулярные кисты. Правый яичник позади матки в конгломерате с правой маточной трубой.
С целью облегчения общего состояния и подготовки к программе ЭКО пациентка направлена на лапароскопическую операцию в специализированную клинику. В ноябре 2012 г выполнена лапароскопическая операция: радикальное рассечение спаек, изоляция органов малого таза от спаек. Конгломерат маточной трубы и яичника отделяется путем выделения и удаления сактозальпинга. После операции по заказу Минздрава России в клинике проведено полное клинико-лабораторное обследование.
В феврале 2013 г после восстановительного лечения была предпринята попытка экстракорпорального оплодотворения. С учетом уровня АМГ — 0,32 (при норме 1-2,5), овариального резерва по данным УЗИ на 2-3 сутки МК выбран краткий протокол экстракорпорального оплодотворения. Стимуляция суперовуляции с 3-го дня МК в течение 9 дней. По данным УЗИ, на момент остановки для пункции и определения времени введения триггера овуляции в правом яичнике 1 фолликул диаметром 22,0 мм, а в левом яичнике 4 фолликула — от 17 до 23,0 мм. Через 36 часов с момента введения триггера овуляции преовуляторные фолликулы были перфорированы, ооцитов не было. Учитывая возраст пациента, было решено воздержаться от донорских яйцеклеток. Программа закончилась.
С сентября 2013 года непрерывный мониторинг уровня гормонов на 2-3 день MC-FSH, AMH…, ультразвуковой мониторинг яичникового резерва, проведение физиотерапевтических процедур, направленных на улучшение маточно-яичникового кровотока, улучшение реологических свойств яичников кровь….
В феврале 2014 г осуществлена вторая попытка экстракорпорального оплодотворения (ФСГ — 8,25, АМГ 0,23 (норма 1-2,5)) по «короткому» протоколу с 3-го дня МК. Стимуляция суперовуляции 10 дней. На момент остановки пункции в правом яичнике 2 фолликула, в левом — 3. Получено 4 ооцита. Анализ спермы супруга — нормозооспермия. Оплодотворение ЭКО, получено 4 эмбриона. На третьи сутки 2 эмбриона были перенесены в полость матки. Оставшиеся два эмбриона удовлетворительного качества культивировали до стадии бластоцисты и криоконсервировали на 5-й день.
через 7 дней после перевода у пациента появилась сильная слабость, одышка, увеличение объема живота, боли в животе, тошнота, рвота. В дневном стационаре поликлиники проводилось комплексное лечение синдрома гиперстимуляции яичников, развившегося и столь необычного для такой «плохой» реакции яичников, в два раза превышающей трансвагинальную пункцию асцитической жидкости — 2,0 и 1,5 л вызывая сильную боль, тошноту и рвоту из-за спаечного процесса.
Однако наши старания были вознаграждены наступлением одиночной беременности. В настоящее время беременность нарастает, пациентка чувствует себя довольной, проводится УЗИ, гормональный мониторинг, терапия, направленная на сохранение беременности. Пренатальное ультразвуковое исследование в первом триместре и гормональный скрининг на хромосомные аномалии плода не выявили аномалий. Пациент переведен к акушерам для дальнейшего обследования.
Содержание
Трубное бесплодие
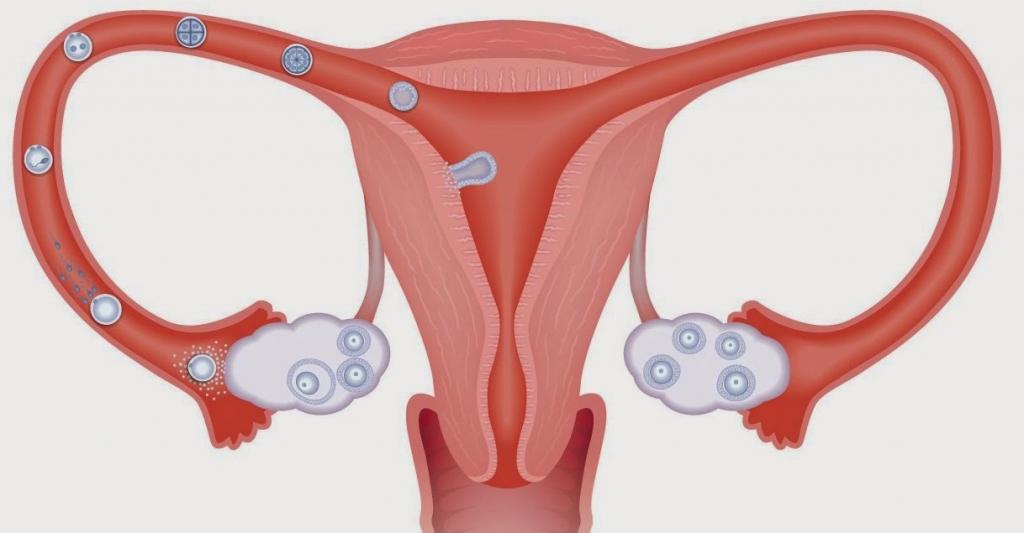
Трубное бесплодие вызвано анатомической непроходимостью или дисфункцией маточных труб.
Трубный фактор выявляется примерно в 40% случаев женского бесплодия, являясь наиболее частой причиной нарушения репродуктивной функции. При этом отсутствуют симптомы, позволяющие своевременно заподозрить наличие патологии.
Зачем нужны маточные трубы
Чтобы понять, как именно поражение маточных труб влияет на возможность зачатия, поговорим немного об их строении и функции.
Фаллопиевы трубы используются для захвата яйцеклетки, вышедшей из яичника после овуляции, и отправки ее в матку. Внутренняя поверхность органа выстлана специальным мерцательным эпителием, а микроскопические ворсинки помогают движению ооцита.
На пути к матке яйцеклетка должна встретиться со спермой, и тогда она сможет ее оплодотворить. Если просвет трубки полностью заблокирован, этого не произойдет. При частичной непроходимости шансы на зачатие остаются, но вероятность беременности низкая.
Дисфункция органов также может стать проблемой. Если под воздействием негативных факторов эпителий ворсинок повреждается и мышечный слой трубки теряет способность нормально сокращаться, яйцеклетка не сможет активно продвигаться к матке.
Причины трубного бесплодия
На нормальное функционирование маточных труб могут влиять такие факторы, как:
- операции на органах малого таза (например, вмешательства по поводу наружного генитального эндометриоза), удаление отростка при аппендиците;
- различные инфекции. Чаще всего заболевания, передающиеся половым путем, приводят к воспалительным процессам в органах малого таза (включая трубы). Повреждение маточных труб чаще всего вызывается хламидийной и гонококковой инфекциями;
- различные образования матки и яичников (например, миомы и кисты);
- эндометриоз — распространенное заболевание, суть которого в том, что клетки слизистой оболочки матки начинают распространяться за ее границы, образуя патологические скопления, которые называются очагами;
- осложнения в послеродовом периоде;
- искусственное прерывание беременности;
- нарушение выработки простагландинов — гормоноподобных веществ, выполняющих множество важных функций в организме. В частности, они стимулируют сократительную активность маточных труб.

Классификация трубного бесплодия
Таким образом, на практике такой классификации не существует, но будут выделены несколько вариантов трубного бесплодия на основе:
- локализация области, где нарушена проходимость. В этом случае мы различаем проксимальную окклюзию (это означает, что просвет трубки заблокирован в области рядом с маткой) и дистальную окклюзию (в этом случае закупорка трубки произошла в области, которая находится как можно дальше от матки) как можно из матки);
- степень повреждения трубы. В этом случае говорят о полной или частичной непроходимости.
Нарушения могут быть обнаружены в основном с одной или обеих сторон.
Диагностика
Для выявления нарушений проходимости и функции маточных труб врач назначает такие исследования, как:
- гистеросальпингография — рентгенологическое исследование, позволяющее оценить проходимость маточных труб и состояние полости матки;
- эхистеросальпингоскопия — оценка проходимости маточных труб ультразвуковым методом. Через шейку матки вводится физиологический раствор, после чего врач наблюдает, как жидкость заполняет полость матки и маточные трубы;
- лапароскопия — лечебно-диагностическая процедура, позволяющая выявить спаечные процессы в малом тазу и в некоторых случаях восстановить проходимость маточных труб.
Методы лечения
В настоящее время лечение пациентов с трубным бесплодием предполагает хирургическое вмешательство или использование методов ВРТ.
Хирургическое вмешательство
Операция в большинстве случаев проводится лапароскопическим методом, что сводит к минимуму риск осложнений и сокращает реабилитационный период. Шансы на восстановление фертильности зависят от таких факторов, как:
- степень поражения маточной трубы;
- опыт и квалификация хирурга, проводящего операцию;
- состояние фимбрий (ворсинок, которые захватывают яйцеклетку после выхода из яичника и направляют ее в трубку);
- степень поражения мерцательного эпителия, расположенного внутри просвета трубки (не восстанавливается).
Кроме того, могут быть рекомендованы физиотерапия, гормональные препараты, гинекологический массаж.
Беременность можно планировать после правильной реабилитации, продолжительность которой в каждом случае индивидуальна.
Экстракорпоральное оплодотворение — наиболее эффективный метод борьбы с трубным бесплодием. Метод применяется, если беременность не наступила в течение 12-24 месяцев (а в некоторых случаях и в течение шести месяцев) после операции или операция изначально не казалась целесообразной (например, при сопутствующей гинекологической патологии или факторе бесплодия у мужчин).
Трубно-перитонеальное бесплодие

Предыдущие внематочные беременности, воспаление тазовых органов, эндометриоз или предыдущие операции на органах малого таза вызывают подозрение на бесплодие трубного фактора. Но даже при отсутствии предрасполагающих факторов не исключена патология маточных труб, поэтому их нужно проверять.
Более того, недавние исследования показывают, что 20-30% женщин хотели бы восстановить проходимость маточных труб после хирургической перевязки, ранее выполнявшейся в целях контрацепции. Этим пациенткам необходим особый способ забеременеть. Хирургические возможности восстановления маточных труб строго зависят от расположения закупорки в маточной трубе. Да и хирургическое лечение не всегда оправдано, поэтому при выборе того или иного метода достижения беременности следует учитывать множество факторов.
Гистеросальпингография (ГСГ) — это первая процедура, которую женщина должна пройти для диагностики состояния маточных труб.
Данные ГСГ не дают нам полного представления о состоянии маточных труб. Дело в том, что у 60% пациентов, у которых по ГСГ наблюдается непроходимость маточных труб, повторный ГСГ через 1 месяц показывает нормальную проходимость. Сопоставимые результаты показывает и лапароскопия, к которой пациент, как правило, обращается после диагностики непроходимости маточных труб. ГСГ также оказывает лечебное действие. Наблюдение в течение нескольких месяцев после того, как ГСГ описывает высокую частоту самопроизвольных беременностей.
Дополнительными методами проверки проходимости являются соногистеросальпингография (ультразвуковое исследование проходимости маточных труб) и трансвагинальная гидролапароскопия (введение видеокамеры в малый таз через задний свод влагалища) с повышенным контрастом маточных труб.
Что делать, если диагностирована закупорка трубки?
При выборе метода достижения беременности — лапароскопии или экстракорпорального оплодотворения — учитывается множество особенностей. Возраст пациентки, овариальный резерв, предыдущая беременность, расположение и степень поражения маточных труб, причины бесплодия, опыт хирурга, предыдущий успешный опыт программ ЭКО — все эти факторы очень важны при выборе того или иного метода достижения беременности. Предпочтения пациента, религиозная принадлежность, цена, возможность возмещения затрат на лечение определяют выбор. В дополнение ко всему этому необходимо учитывать анализ спермы.
Большинство национальных регистров вспомогательных репродуктивных технологий (ВРТ) описывает примерно 32,4% живорождений за цикл ВРТ у пациентов с трубным бесплодием. Этот показатель сопоставим с 30,1% случаев у пациенток с другими факторами бесплодия.
После лапароскопической реконструктивной хирургии маточных труб не сообщалось о значительном увеличении частоты наступления беременности. Однако большая часть опубликованных исследований проводится опытными хирургами.
Результаты хирургии маточных труб и экстракорпорального оплодотворения нельзя сравнивать, поскольку количество беременностей после лапароскопии не учитывается, в отличие от результатов переноса эмбрионов в программах экстракорпорального оплодотворения. Поэтому сравнивать эти методы было бы некорректно.
Необходимо проанализировать преимущества и недостатки трубной хирургии и экстракорпорального оплодотворения. Преимущества ЭКО — высокие показатели успеха и меньшее количество операций. К недостаткам можно отнести высокую частоту многоплодных беременностей, дороговизну и риск возникновения синдрома гиперстимуляции яичников. Но при изолированном трубном факторе бесплодия и экстракорпорального оплодотворения частота ранней детской смертности, преждевременных родов, низкой и очень низкой массы тела, задержки внутриутробного развития и пороков развития является низкой.
Преимущества трубной хирургии в том, что во время операции создаются условия для последующего ежемесячного планирования беременности без дополнительных медицинских вмешательств в каждом менструальном цикле. Недостатками лапароскопической операции являются риски хирургических осложнений: кровотечение, инфекция, травма соседних органов, реакция на анестезию и послеоперационный дискомфорт в период восстановления. В то же время риск внематочной беременности увеличивается у пациенток с трубным бесплодием после реконструктивной лапароскопии.
Идеальным кандидатом на лапароскопию является молодая женщина, у которой нет других факторов бесплодия, кроме трубного бесплодия, которое можно исправить хирургическим путем.
Процедуры блокировки маточных труб
Закупорка маточных труб или проксимальная окклюзия встречается в 10-25% случаев трубного бесплодия. «Закупорка» возникает из-за образования спаек в маточно-трубном соединении из-за хронического воспаления маточных труб или эндометриоза. Если проксимальный блок вызван хроническим сальпингитом, может быть предложена сальпингография с реканализацией маточных труб.
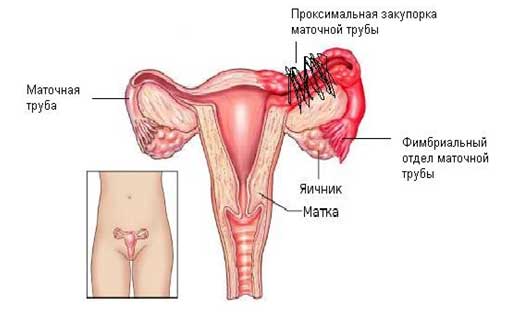
Реканализация маточных труб проводится с помощью специального катетера под рентгенологическим контролем или гистероскопическим доступом (через матку) с лапароскопическим контролем (через брюшную полость). Катетер помещается снаружи в маточно-трубный угол, а маточная труба заполняется рентгеноконтрастным веществом. Если трубка не заполняется полностью, внутренний катетер меньшего размера с эластичным проводником продвигается через маточную трубу.
Если проницаемость трубки не восстанавливается при попытке реканализации трубки легким давлением, анатомическая закупорка трубки подтверждается, и процедура заканчивается. Удаление маточной трубы при неудачной попытке восстановления ее проходимости происходит у 93% пациентов. В этих случаях требуется лечение ЭКО. Если женщина старше 35 лет и имеет сопутствующий мужской фактор бесплодия, предпочтительнее ЭКО.
Операция по поводу заболевания дистальных труб — хороший прогноз
Заболевание дистальных маточных труб включает гидросальпинкс и стеноз фимбрии.
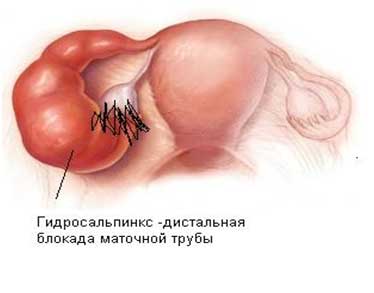
Гидросальпинкс — сложная закупорка просвета маточной трубы в результате фимбриального конца маточной трубы с образованием спаек и сужением просвета труб. Оба состояния обычно возникают в результате воспаления брюшины малого таза, но могут возникать при повреждении маточных труб во время предыдущей операции на органах малого таза. В этом случае пациенты с единичными спаечными процессами, средним расширением трубки (менее 3 см) с тонкой гибкой стенкой и сохранившимися складками оболочки внутренней трубки имеют хороший прогноз на беременность.
При эндометриозе чаще встречаются перитрубные спайки, которые могут нарушить нормальное анатомическое взаимодействие между дистальным отделом маточной трубы и яичником. Исследование 147 пациенток сообщило о 40% беременностей в течение 12 месяцев после лапароскопической расслоения спаек по сравнению с 8% в группе, не получавшей лечения.
Лапароскопическая неосальпингостомия и фимбриопластика помогают восстановить проходимость маточных труб. При этой операции фимбрии переворачиваются и фиксируются на внешней оболочке маточной трубы путем наложения швов или электрокоагуляции. Беременность после этой процедуры зависит от степени патологии маточных труб и более вероятна у пациенток с хорошим прогнозом. Маточная и внематочная беременность после неосальпингостомии с гидросальпинксом среднего размера встречаются в 58–77% и 2–8% соответственно. При тяжелой патологии маточных труб частота наступления беременности составляет 0-22% и 0-17%. Необратимые изменения в маточной трубе также могут произойти после эпизода воспаления.
Фимбриопластика более широко открывает просвет маточной трубы и выглядит идентично неосальпингостомии. Неосальпингостомия и фимбриопластика возможны только при лапароскопии. Однако ЭКО предпочтительнее сальпингостомии даже с небольшим гидросальпингом у женщин старше 35 лет, а также в случае комбинации с фактором мужского бесплодия. Сальпингостомия перед ЭКО в этом случае увеличивает вероятность успеха ЭКО, в то же время предлагая пациенту возможность зачать ребенка естественным путем. Трансплантация маточных труб не предназначена для женщин с тяжелыми аномалиями маточных труб или сочетанием проксимальной и дистальной окклюзии.
У пациентов с прогнозом рецидивирующего гидросальпинкса перед экстракорпоральным оплодотворением необходимо удалить маточные трубы.
Пациенты должны быть проинформированы до операции о любом исходе и о том, что возможность реконструктивной хирургии (сальпингостомия) или операции по удалению маточных труб (сальпингэктомия) зависит от состояния маточных труб, которое будет определено во время операции.
Хирургическая коррекция дистальной трубной блокады — плохой прогноз
У пациентов с неблагоприятным прогнозом обычно наблюдаются выраженные перитуберкулезные спайки, массивное расширение трубки с тонкими и плотными стенками и / или с тонкой или отсутствующей внутренней стенкой. Лапароскопическая тубэктомия показана при поражении маточной трубы инфекцией, эндометриозом или внематочной беременностью.
Многие исследования показывают, что гидросальпинкс отрицательно влияет на успех ЭКО. Многочисленные исследования сообщают, что частота наступления беременности и вынашивания беременности была в 2 раза ниже, а частота самопроизвольных абортов была выше при наличии гидросальпинкса. Эти данные могут быть связаны с механическим отмыванием эмбриона из полости матки, снижением «восприимчивости» эндометрия или прямым эмбриотоксическим действием. Если гидросальпинкс виден на УЗИ, у пациентки меньше всего шансов забеременеть.
Клинические исследования, сравнивающие частоту беременностей при ЭКО у женщин с гидросальпинксом с предшествующей лапароскопической сальпингэктомией (удалением фаллопиевой трубы) или без нее, показывают, что операция приводит к увеличению числа беременностей и живорождений до уровней, сопоставимых с уровнями пациентов без гидросальпинкса. Удаление маточных труб при двустороннем гидросальпинксе приводит к более высокой вероятности беременности, чем при одностороннем гидросальпинксе.
При одностороннем удалении маточной трубы может наступить самопроизвольная беременность. В исследовании с участием 25 пациенток со средней продолжительностью бесплодия 3 года 22 пациентки (88%) забеременели спонтанно примерно через 5-6 месяцев после операции. Пациенту с односторонним гидросальпинксом следует предложить лапароскопическое удаление маточной трубы (или сальпингостомию при благоприятных условиях.
Удаление маточных труб и даже их перевязка может привести к уменьшению «резерва» фолликулов в яичниках. Количество антральных фолликулов и кровоснабжение яичника уменьшаются на той стороне, откуда была удалена трубка во время трубной беременности.
Учитывая все имеющиеся у нас данные, перед ЭКО целесообразнее выполнять неосальпингостомию.
Возможность восстановления фертильности при хирургической стерилизации
Принимая решение о необходимости хирургического восстановления маточных труб или экстракорпорального оплодотворения после добровольной хирургической стерилизации, необходимо учитывать все плюсы и минусы в каждом конкретном случае. У этих пациентов обычно больше шансов на успешное хирургическое лечение, чем у пациентов с аномалиями маточных труб. У них также хороший прогноз при экстракорпоральном оплодотворении.
Удаление перевязки маточных труб открывает закрытые концы маточных труб, и в этом случае прогноз для беременности более благоприятный, чем в случае наложения швов и хирургического рассечения маточных труб. При наложении хирургического анастомоза определяющим фактором является возраст женщины. У женщин до 40 лет частота маточной беременности в течение 2 лет составляла 70% по сравнению с более чем 90% после микрохирургической пластики трубки. Частота внематочной беременности после этой процедуры составляет 2-10% (после ЭКО — 2%).
Решение о выборе метода лечения: операция или экстракорпоральное оплодотворение принимается в индивидуальном порядке после оценки всех за и против».
Факторы, принимаемые во внимание при выборе хирургического лечения или ЭКО при заболевании маточных труб, включают возраст женщины и овариальный резерв, количество и качество сперматозоидов, количество желаемого потомства, степень заболевания маточных труб, наличие других факторов бесплодия, риск внематочной беременности и другие осложнения, стоимость лечения и предпочтения пациентов.
Сравнивать наступление беременности после операции по поводу патологии маточных труб и экстракорпорального оплодотворения некорректно. Однако после ЭКО беременностей больше.
гистеросальпингография — хороший тест первой линии при исследовании состояния маточных труб, но недостатки этого метода связаны с большим количеством ошибочных диагнозов окклюзии трубы;
лапароскопическая фимбриопластика или неосальпингостомия рекомендуется молодым женщинам после небольшой гидросальпинга без сопутствующих факторов бесплодия;
в случае хирургически неправильного гидросальпинкса рекомендуется удаление маточных труб — это улучшает результаты экстракорпорального оплодотворения.
